Hiponatremia: tudo que você precisa saber
Fala, pessoal, tudo em ordem? Torço para que sim, porque hoje falaremos da hiponatremia. Sobre esse assunto, posso dizer sem medo de errar: você já viu, está vendo ou vai ver na sua vida médica.
Mas por que essa certeza? Simples, porque na verdade, a gente entende os distúrbios do sódio pensando não no sal, mas sim na água corporal! E são muitas as formas de gerarmos desequilíbrio nesse componente tão importante para nosso organismo. Uma das consequências mais comuns é a hiponatremia.
“Eu odeio fisiologia, não aguento falar disso, quero ver só a fórmula para correção do sódio e acabou!” Galera, de verdade, ao fim desse texto, você vai dominar as causas da hiponatremia. Mas para isso, te digo: precisamos conhecer pontos básicos da fisiologia. O objetivo é nos tornarmos médicos melhores ao completar essa leitura, correto? Então, vem comigo!
Para introduzir o assunto da hiponatremia
Todo mundo já viu alguma vez na vida a fórmula para calcular a osmolaridade plasmática:
Osm-plasm = 2 x Na + glicose/18 + ureia/6
Observação rápida: o UpToDate traz, no lugar de na ureia/6, BUN/2.8. BUN representa os compostos nitrogenados no plasma. Pelo pouco uso prático no Brasil, deixamos a fórmula que usa ureia, fechado?
Só que a ureia é um composto lipossolúvel, que atravessa membranas plasmáticas livremente, o que significa que se há diferença de concentração de solutos, ela pode sair do meio “hiper” e ir pro meio “hipo”, naturalmente. Assim, não é considerada para avaliação da osmolaridade efetiva.
Há uma exceção, bastante específica: a síndrome do desequilíbrio durante/pós-diálise, na qual a variação plasmática da ureia tem implicação relevante, mas isso é papo para outra hora, citei só pra aguçar a sua curiosidade.

Esse poder osmótico efetivo significa uma “força” que realmente tende a “puxar água” para o compartimento onde há mais soluto. É o gradiente osmótico fazendo a água sair do hipo e ir pro hipertônico, lembra?
Assim, dizemos que a osmolaridade plasmática efetiva, também chamada de tonicidade, é calculada por:
Tonicidade = 2 x Na + Glicose/18
Isso vai fazer todo o sentido lá na frente. Confia!
Mas antes de continuarmos temos uma dica: nosso curso de ECG que vai te levar do zero ao especialista nesse assunto! Ao final do curso você vai conseguir interpretar qualquer eletrocardiograma de forma descomplicada. E ainda temos um bônus: um módulo que vai te mostrar como esse tema é cobrado nas principais provas de residência médica.
Faça sua inscrição e se torne um especialista em ECG!
Em nosso corpo, para que precisamos de regulação da osmolaridade? Quem faz esse processo?
Galera, de forma bem resumida: no encéfalo, temos, além de neurônios, células denominadas astrócitos. Elas têm prolongamentos (“pés”) que envolvem capilares e os próprios neurônios e podem expressar aquaporina (um canal de transporte de água), o que permite a entrada e saída de água livre pela barreira hematoencefálica. Esse mecanismo ocorre para proteção contra as variações de tonicidade plasmática, porque os neurônios são extremamente suscetíveis a essas mudanças.
Por exemplo, você já ouviu que ao corrigir de forma muito rápida uma HIPERnatremia, gerando HIPOnatremia, podemos causar edema cerebral? Esse quadro é grave porque o crânio é “uma caixa rígida”, que não tem para onde aumentar seu volume, o que implica em risco de herniação de componentes encefálicos, com consequências nefastas, “apenas” por uma variação de tonicidade. Percebeu a importância?
Assim, se pensarmos que o neurônio está amplamente sujeito a variações na tonicidade plasmática, nada mais correto que depositar em áreas encefálicas a missão de controlar a osmolaridade, justamente para evitar esse tipo de desbalanço.
Por isso, o corpo se vale de dois reguladores da osmolaridade plasmática: o hormônio antidiurético (ADH) e o centro da sede. O primeiro, secretado por núcleos hipotalâmicos e, o segundo, uma “central de comando”, também localizada no hipotálamo.
Antes de continuarmos, temos mais uma dica: nosso “Manual para correção dos principais distúrbios eletrolíticos em pacientes internados”. Com esse e-book, você vai aprender a forma certa de repor os eletrólitos ou corrigir distúrbios no paciente internato. Baixe agora gratuitamente e ganhe tempo na hora de realizar cálculos no seu trabalho!
Bora para conceitos essenciais e diretos a partir de agora!
Quais as funções do ADH?
- Induzir a implantação de canais de água livre (aquaporinas) no túbulo coletor distal do néfron, tornando-o propenso à reabsorção de água livre.
- Promover normalização de volume circulante efetivo em condições de redução do mesmo, tanto por absorção de água livre, quanto por vasoconstrição sistêmica. Ele atua em receptores V2 nos vasos sanguíneos, para desempenhar esta última função.
Entendendo suas funções, fica fácil perceber que esse hormônio é secretado baseado em dois estímulos principais ou mecanismos de secreção:
- Osmótico (via receptores que identificam a tonicidade): o ADH protege o corpo de aumentos na tonicidade. Caso esta se eleve, para reter mais água livre e normalizar essa tendência, secretamos ADH. De forma contrária, em situações de hipotonicidade (exemplo: ofertei muito soro glicosado, via EV), essa secreção é suprimida e a urina é amplamente diluída.
- Não osmótico: aqui, a redução de volume circulante efetivo gera aumento da secreção de ADH, na tentativa de restabelecer o volume plasmático. Esse mecanismo é tipicamente estimulado nas seguintes situações: cirrose, ICC, síndrome nefrótica, hipovolemia e pós-operatório (a resposta endócrino-metabólica induz a secreção de ADH, recordou?).
Como o ADH atua no rim?
O ADH depende de uma medula renal hipertônica. A reabsorção de água livre no coletor ocorre por gradiente osmótico: é preciso que exista diferença entre concentração de solutos na medula renal (hipertônica) e no fluido tubular (hipotônica).
Na medula do néfron, temos a alça de Henle com sua porção ascendente espessa, permeável somente a solutos (via canal Na-K-2Cl). Ele faz a concentração do interstício medular aumentar, o que garante o gradiente para ação do ADH, lá no túbulo coletor medular. Se liga na imagem!
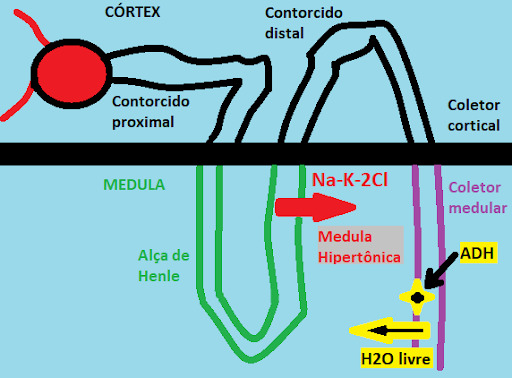
Fica fácil entender que a furosemida (diurético de alça), ao reduzir essa diferença osmótica por inibição justamente do canal Na-K-2Cl, impede que a urina fique concentrada (o ADH até pode implantar aquaporina, mas a água não é “puxada” para uma medula agora bem menos hipertônica), forçando maior excreção de água livre. O segundo regulador da osmolaridade é o centro da sede.
Duas afirmações para ficar claro:
- Nós não paramos de perder água livre (fezes, suor) – perdas insensíveis – durante um dia. Ainda que pequenas, essas perdas existem.
- Existe um limite para concentrar a urina. Em situações de extrema falta de água, sede e ADH estarão aumentados, mas existe um “teto” de concentração do fluido tubular (nossa “futura urina”), de modo que não é possível não gastarmos “alguma quantidade de água” para formação dessa urina.
Assim, a resposta do hipotálamo é:
- Se tendência de aumento da osmolaridade → indução à sede e secreção do ADH.
- Se tendência a queda da osmolaridade → não sentiremos sede e a secreção de ADH é inibida! A urina ficará diluída, até um limite máximo, que geralmente é de 50 mOsm/L.
De agora em diante, ao urinar, repare: minha urina está concentrada? Se sim, o centro da sede e o ADH estão atuantes! Se a urina estiver clara, já virá na sua mente: “meu ADH está baixo”, veja como perdi água livre! Isso vai reforçar os conceitos.
É isso! Bora então nos debruçarmos na hiponatremia?
O que define a hiponatremia?
O sódio < 135 mEq/L, para a maioria das referências.
Beleza, vi um sódio baixo. O que fazer? Nossa primeira tarefa é confirmar: trata-se de uma hiponatremia verdadeira?
Há uma situação que só existe para nos confundir: a pseudo-hiponatremia. O nome já revela o achado de uma falsa hiponatremia. Acontece em casos de hiperproteinemia, como no mieloma múltiplo, nos casos de hipertrigliceridemia importante e de icterícia obstrutiva grave, a depender do método utilizado para dosar o sódio. Na verdade, o aparelho entende como se tivesse pouco sódio, porque o soro que ele analisa está cheio de triglicérides e proteínas, que não “carregam” sódio consigo. O plasma “real” tem sódio adequado.
Mas se ela é verdadeira, o que está causando essa Hiponatremia?
Pessoal, trago duas abordagens das causas de hiponatremia, aqui: a clássica, baseada em divisão das hiponatremias a partir da tonicidade e volemia (clinicamente avaliada); e uma mais atual, que se apoia mais em exames laboratoriais.
Para a primeira, vamos recordar aquele conceito essencial, que divide as hiponatremias (verdadeiras, dessa vez): tonicidade plasmática: 2 x Na + Glicose/18.
Perceba que, em condições normais, temos o sódio como grande determinante, e a glicose como coadjuvante dessa osmolaridade efetiva. A partir daí, usamos a divisão básica entre hiponatremias hipotônicas e as “não hipotônicas”.
Dentro das não hipotônicas, temos:
- Hiponatremia hipertônica: na verdade, é o excesso de glicose, em condições como cetoacidose diabética, que determina fluxo de água significativo para o plasma, diluindo o sódio. Volte à fórmula e veja: a tonicidade aumentou às custas da glicose! A hiponatremia é apenas dilucional.
Fiquem atentos: os sintomas neurológicos decorrem de uma alteração da tonicidade pela glicose, de modo que a hiponatremia é apenas consequência, e não o “cerne do problema”, compreendido?

- Hiponatremia isotônica: decorrente da infusão de soluções isotônicas (manitol a 5%, sorbitol, dentre outras) em cirurgias ou procedimentos, por exemplo, como histeroscopias e ressecções transuretrais de próstata.
Embora não se injetem tais substâncias em vasos, por microabrasões, acidentalmente, boa parte acaba alcançando veias e cavidades corporais, chegando, por fim, ao sangue. A urina está adequadamente hipotônica, no máximo de diluição possível, mas ainda assim é insuficiente para eliminar toda a água livre recebida.
Porém, na prática médica, a maioria das hiponatremias são hipotônicas, ou seja, a tonicidade medida está baixa.
Dentro da hiponatremia hipotônica, o que ocorre, de forma resumida, é a dificuldade de eliminar água-livre, seja pela diminuição da quantidade de soluto que temos disponível para formar urina, seja pela ação do ADH (apropriada ou não).
Partindo desse racional, a clássica abordagem foi criada, e ao separarmos as principais vertentes etiológicas, somos capazes de responder às seguintes perguntas:
- Por que há excesso de água livre? É por que há dificuldade em diluir a urina?
- Ou porque já chegamos ao limite de diluição e não temos soluto o suficiente para “jogar mais água pra fora”?
Simbora esclarecer esses questionamentos!
- Hiponatremias hipotônicas são divididas, através de julgamento clínico, em:
- Hipovolêmica;
- Normovolêmica;
- Hipervolêmica.

Vamos definir uma coisa que já me tirou o sono enquanto estudava, e não quero que aconteça o mesmo com vocês. De forma simples: água livre é água sem soluto.
Toda vez que eu perder ou ganhar água com soluto em quantidade “adequada” (proporcional ao que vemos no plasma), a osmolaridade plasmática não se altera, significativamente. Mas se você ingerir excesso de água livre (um fluido hipotônico, como é a água que bebemos), ela terá que ser “perdida dessa mesma forma”, ou seja, sem sódio. Do contrário, a tendência é hipotonicidade às custas de hiponatremia.
Por exemplo: se um paciente recebe de água livre em excesso, e já usava tiazídico, ou se tem néfrons que obrigatoriamente secretam quantidades anormalmente altas de sódio, como na DRC, ocorrerá perda de água E soluto.
Isso culmina em perda de volume como um todo (água com sódio/potássio), gerando tendência à hipovolemia e propensão a sobrar água livre. Embora ingerida “sem soluto”, parte dela foi excretada com soluto. É como se o rim atingisse seu limite de diluição, fixado em um patamar mais alto que o normal (exemplo: 250 mOsm/L), porque estamos jogando soluto demais no fluido tubular. A partir desse limite, não dá para formar mais urina e a água livre se acumula!
Hipona hipotônica e hipovolêmica
Nesses casos, o que reduziu o Na? A secreção apropriada do ADH, em resposta à redução de volume extracelular (secreção não osmótica de ADH, mediada por barorreceptores carotídeos). Muito ADH → dificuldade de diluir a urina → hiponatremia!
Uma vez feita a suspeita clínica, busque sinais de desidratação! Hipotensão postural, taquicardia responsiva a volume e redução da osmolaridade urinária após volume (cessa a secreção de ADH, que reforço, é esperada, a princípio!).
Mas claro, avaliar a desidratação tem alguns vieses, especialmente em idosos. Podemos, então, usar o sódio urinário para esclarecer a etiologia.
Sódio urinário baixo (< 30)
Indica avidez do túbulo por reabsorver sódio: vômitos, diarreia, drenagem SNG, hemorragia, ou seja, perdas extrarrenais estão gerando hipovolemia. Ocorre aumento de ADH e da ação do SRAA e, caso haja ingestão/reposição de fluidos hipotônicos, instala-se a hiponatremia.
Vale lembrar que hipovolemia sem ingestão/reposição de fluidos hipotônicos tenderá a causar HIPERnatremia, fechou? Não confundam!
Sódio urinário alto (> 30)
Indica dificuldade de reabsorver sódio. Nesse cenário, busque:
- uso de diuréticos tiazídicos;
- hipoaldosteronismo;
- síndrome perdedora de sal.
Alguma coisa gera perda excessiva de sal, que é acompanhado por água. Isso pode depletar o extracelular e o ADH responde adequadamente, aumentando seus níveis para corrigir a hipovolemia.
Breves explicações das três principais causas:
- Há divergência se os tiazídicos devem ser mantidos nesse grupo de hiponatremia hipovolêmica, pois a geram tanto por queda do volume circulante efetivo (VCE) e aumento de ADH, quanto por uma dificuldade eliminar água livre, de forma independente desse hormônio (provavelmente estimulada por prostaglandinas), o que conferiria uma condição de Eu ou até hipervolemia.
- Na síndrome cerebral perdedora de sal, há alguma alteração orgânica neurológica que aumenta a ação simpática e, se há maior pressão arterial, temos maior natriurese pressórica. É descrita, também, uma secreção anômala de BNP. Isso aumenta a perda de sódio e água, o que culmina em secreção apropriada de ADH, secundária a hipovolemia que se instalou.
- Hipoaldosteronismo: lembra que a aldosterona atua no coletor cortical gerando absorção de Na e água? Nessa condição, ocorre grande perda desses elementos na urina, gerando hipovolemia e secreção apropriada do ADH.
Hipervolêmica
Aqui, a clínica é mais evidente: bora resumi-la? Edema e ascite!
Por que hipona? Por dificuldade de diluir a urina. Mas qual sua razão? Há secreção apropriada de ADH em resposta à redução de volume circulante efetivo num contexto de excesso de água corporal, ou seja, má distribuição de fluidos (edema periférico, derrames cavitários).
- ICC e cirrose: ocorre redistribuição de líquidos e redução de VCE, seja por déficit de bomba, seja por vasodilatação esplâncnica.
- Doença renal crônica: os néfrons que sobram têm que excretar mais soluto, para compensar os já destruídos. Não dá pra diluir muito a urina. Se o paciente ingere mais água livre do que a restrição permite, não será possível eliminá-la, porque o fluido tubular não consegue ficar tão hipotônico assim. O excesso de água livre ingerida vai ser acumulado.
Normovolêmica
Sem sinais clínicos de hipo ou hipervolêmica.
Por que HipoNA? Por secreção/ação inapropriada de ADH – sem mecanismo osmótico e/ou sem queda do VCE. Vale lembrar da importância de critérios laboratoriais que corroboram o diagnóstico. São eles:
- Osm urinária > 100 mOsm/L (podendo ser maior que 300);
- “Na” urinário > 40 mmol/L.
Que causas vamos buscar? As geradoras da Síndrome da Antidiurese inapropriada, antigamente chamada de Síndrome de Secreção Inapropriada do ADH (SIADH).
- Medicamentos (destaque para anticonvulsivantes);
- Cânceres: como câncer de pulmão “pequenas células” e CA de próstata;
- Lesão neurológica (TCE, neuroinfecção, sangramento de SNC, HIV);
- Pós-op (REMIT + reposição de fluidos hipotônicos);
- Drogas ilícitas (ecstasy – aumenta secreção de ADH e sede);
- E existem, claro, as causas idiopáticas.
Neste grupo de pacientes, devemos sempre excluir hipotireodismo e insuficiência adrenal secundária!
Não estudamos a fisiologia à toa! Vamos aplicar?
Na SIADH, há aumento de ADH sem necessidade. Muita água livre é reabsorvida e, mesmo estando o plasma hipotônico, ela continua a ser retida. Isso gera um aumento do VCE, que é “corrigido” pelo aumento de BNP (peptídeo natriurético atrial), gerando maior natriurese pressórica. Aumenta-se o Na urinário, assim como a osmolaridade urinária. Perde-se, na urina, sódio e água em iguais proporções, quando se deveria perder predominantemente água livre, concorda? O volume é corrigido, mas a água livre ainda está em excesso.
Há, também, perda renal de ácido úrico, gerando hipouricemia: só para te atualizar, cada vez mais se usa a fração de excreção elevada do ácido úrico para ratificar a suspeita de SIADH. Tal parâmetro confere maior especificidade ao diagnóstico, beleza?
Bora fechar com classe causas da hiponatremia, então?
Existe um outro grupo de hiponatremia hipotônica normovolêmica, aquelas com sódio urinário baixo: em resumo, elas ocorrem por uma incapacidade do rim em eliminar o excesso de água livre obtido, só que por ingesta absurda de água livre, ou por falta de soluto para “jogar mais água fora”.
As três principais causas são:
- polidipsia primária;
- potomania (abuso de álcool);
- desnutrição importante.
Lembra quando discutimos sobre um rim que diluiu ao máximo a urina? O ADH está, para isso, “zerado”. Mas todo dia geramos algum soluto: seja por proteína degradada, seja recebendo através de dieta ou reposição. Não dá para não eliminar soluto na urina, concorda? Então, se eu posso diluir minha urina até um máximo e se há uma quantidade mínima de soluto que tem que sair, fica fácil entender que tenho um certo limite mínimo e um máximo de diurese por dia, concorda?
Pensa aí: se você ingerir 20 L de água em um dia, ainda que com diluição máxima, o soluto diário a ser eliminado acabará antes de ter jogado toda essa água fora, certo? Isso é visto em pacientes com distúrbios psiquiátricos geradores de compulsão por beber água – polidipsia psicogênica. Acabando o soluto por completo, finda-se a capacidade de gerar mais urina e acumula-se água livre!
Veja, de forma análoga, o caso dos adictos ao álcool, especialmente os que bebem grandes volumes de cerveja (que é um fluido hipotônico e pode ser entendido com água livre), a chamada potomania, e o dos desnutridos graves (as duas condições, inclusive, costumam ocorrer simultaneamente).
É preciso excretar muita água livre, mas chega-se ao máximo de diluição e não é possível eliminar “toda a cerveja”. Ou pior, a quantidade de soluto é tão baixa (no paciente desnutrido) que para excretar aquela “ridícula” quantidade de soluto, o volume de diurese fica limitado. Retenção de água livre fatalmente ocorrerá!
Daria para encerrarmos as causas da hiponatremia por aqui, mas me sinto no dever de tentar fazer uma síntese agora: uma revisão contigo!
Para isso, apresento a abordagem que usa mais exames laboratoriais para nos guiar, considerando a dificuldade e a discrepância constatadas na diferenciação clínica, principalmente entre estados hipovolêmicos X euvolêmicos. Ela tende a evitar ou pelo menos deixar esse “julgamento” clínico mais para o fim das etapas.
Bora lá para o nosso gás final: estamos com um paciente com sódio baixo!
- 1ª pergunta → É verdadeira? Sim → então, já foram excluídas as pseudo-hiponatremias: hiperproteinemia, hipertrigliceridemia, icterícia obstrutiva.
Próximo passo: meça a tonicidade! Lembre-se de que a tonicidade calculada só inclui Na e Glicose e, na presença de outra substância, como em intoxicações exógenas ou infusão de soluções hipertônicas, a tonicidade real estará aumentada!
- 2ª pergunta → É hipertônica? Se sim, já focamos em crises hiperglicêmicas, ou infusão de substâncias hipertônicas outras. Se não for o caso, já descemos pra próxima!
- 3ª pergunta → É hipotônica? Não → Se for normotônica: procuremos por alguma substância isotônica em excesso – exemplo: infusão de manitol a 5%.
Na maioria das vezes, será hipotônica.
Aqui, aprofundamos nos exames laboratoriais:
- 4ª pergunta: a osmolaridade urinária é baixa (< 100 mOsm/L)? Sim → Polidipsia primária, potomania e estados de baixa ingesta nutricional devem ser as hipóteses.
Se você disse “não” para a 4ª, então a osmolaridade urinária é ≥ 100 mOsm/L. Nesses casos, siga!
- 5ª pergunta: como está o sódio urinário?
- Baixo (<30 mmol/L) → baixo volume arterial efetivo: o que pode ser?
Redução de volume extracelular por perdas não renais (vômitos, diarreia, sangramento) → Se sinais de desidratação (seria a clássica hipovolêmica!).
Má distribuição de volume com alto volume extracelular → cirrose, ICC, DRC.
Percebeu que a diferenciação clínica ficou entre hiper e hipovolemia? Bem mais fácil, né?
- “Alto” (≥ 30 mmol/L) → 7ª pergunta → em uso de diuréticos tiazídicos?
Sim → Culpe o diurético, mas exclua demais diagnósticos diferenciais.
Não → Avalie volemia:
Euvolemia clara e manifesta → Hipóteses:
- Hipotireoidismo;
- Insuficiência adrenal secundária (hipocortisolismo associado);
- “SIADH’.
Sinais de hipovolemia:
- Síndrome cerebral perdedora de sal.
Ufa! É isso! Revisou com essa sistematização final? Espero, de coração, que sim!
Concluímos com sucesso um tema desafiador, mas que te diferencia demais na prática clínica. Agora, já pula para o nosso texto sobre manifestações clínicas e correção da hiponatremia e finalize, da “cabeça aos pés”, esse tema absolutamente crucial que é a hiponatremia.
Sobre hiponatremia, é isso!
Bom, agora que você está mais informado, temos uma dica pra você. Confira mais conteúdos de Medicina de Emergência na Academia Medway. Por lá disponibilizamos diversos e-books e minicursos completamente gratuitos! Por exemplo, o nosso e-book ECG Sem Mistérios ou o nosso minicurso Semana da Emergência são ótimas opções pra você estar preparado para qualquer plantão no país.
Caso você queira estar completamente preparado para lidar com a Sala de Emergência, temos uma outra dica que pode te interessar. No nosso curso PSMedway, através de aulas teóricas, interativas e simulações realísticas, ensinamos como conduzir as patologias mais graves dentro do departamento de emergência! É isso, galera.
Referências
HOORN, E. J.; STERNS, R. H. Causes of hyponatremia without hypotonicity (including pseudohyponatremia). UpToDate, 16 dez. 2021. Disponível em: https://www.uptodate.com/contents/causes-of-hyponatremia-without-hypotonicity-including-pseudohyponatremia. Acesso em: 4 dez. 2021.
HOORN, E. J.; ZIETSE, R. Diagnosis and Treatment of Hyponatremia: Compilation of Guidelines. J Am Soc Nephrol, v. 28, p. 1340-1349, 2017.
STERNS, R. H. Causes of hypotonic hyponatremia in adults. UpToDate, 11 maio 2020. Disponível em: https://www.uptodate.com/contents/causes-of-hypotonic-hyponatremia-in-adults. Acesso em: 4 dez. 2021.STERNS, R. H. Diagnostic evaluation of adults with hyponatremia. UpToDate, 15 set. 2020. Disponível em: https://www.uptodate.com/contents/diagnostic-evaluation-of-adults-with-hyponatremia. Acesso em: 4 dez. 2021.

Lucas Faria
Mineiro de Uberlândia, nascido em 1995, formado pela Universidade Federal de Uberlândia. Residência em Clínica Médica no Hospital de Clínicas da USP de Ribeirão Preto.

