Parada cardiorrespiratória em pediatria – destrinchando o PALS/SAVP
Um dos piores cenários, seja na emergência ou no pré-hospitalar, é o da parada cardiorrespiratória (PCR). Devido à necessidade de atuação imediata e coordenada, foram criadas metodologias de sistematização do atendimento com o intuito de melhorar a sobrevida após o evento. Na faixa etária da pediatria, temos o PALS (Pediatric Advanced Life Support) ou, em portugês, SAVP (Suporte Avançado de Vida em Pediatria) como forma de sistematização do atendimento.
Não podemos esquecer que na pediatria a maior parte das PCRs ocorre como desfecho de uma piora respiratória (hipóxia) ou cardiocirculatória progressiva. Nas crianças, os principais ritmos cardíacos que indicam PCR são: bradicardia, assistolia e AESP.
Reconhecimento da PCR
Voltando ao assunto, ao encontrar uma criança desacordada, a prioridade é garantir a segurança da cena.
O próximo passo é testar sua responsividade com um estímulo verbal e um tátil (em lactentes, damos suaves batidas nas plantas dos pés; em crianças mais velhas, leves batidas nos ombros). Na ausência de resposta devemos – imediatamente – chamar ajuda: ligar para o SAMU (192) se for um ambiente extra hospitalar ou trazer carrinho de parada/DEA em situações hospitalares.
Agora, devemos checar a respiração e os pulsos centrais:
- Expomos o tórax do paciente para melhor visualização;
- Checamos simultaneamente o pulso e a respiração em até 10 SEGUNDOS:
- Até 1 ano: PULSO BRAQUIAL

b. Acima de 1 ano, o PULSO CAROTÍDEO ou o FEMORAL
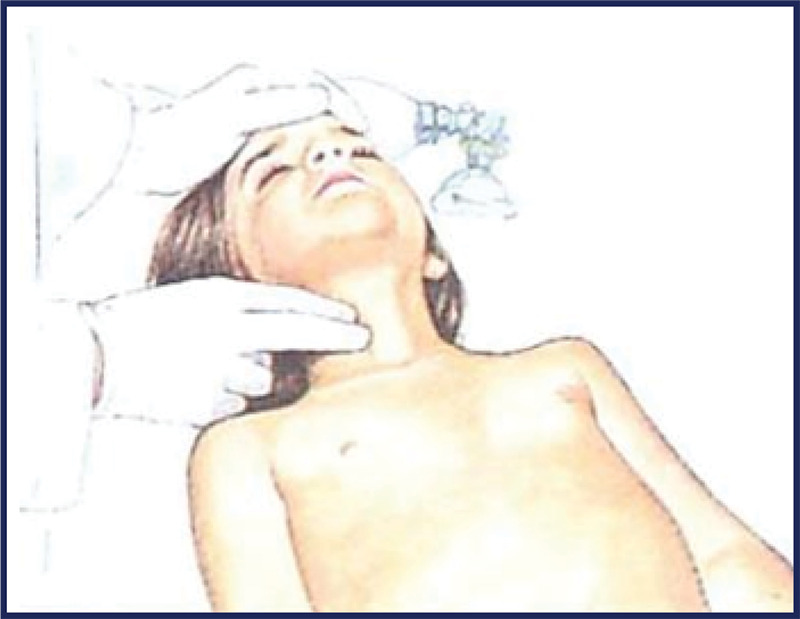
Se após esses 10 segundos percebemos que a criança não respira e não tem pulso ou apresenta frequência cardíaca < 60 bpm e sinais de hipoperfusão, diagnosticamos uma parada cardiorespiratória.
Aproveita e dá uma olhada no nosso guia prático que aborda os conceitos gerais, as principais doenças e suas vacinas para a população pediátrica! Baixe grátis o e-book Imunizações em Pediatria e fique por dentro desse assunto tão importante na prevenção de doenças com um material sucinto e atualizado! Clique AQUI e faça download.
PCR confirmada! E agora?
Iniciamos IMEDIATAMENTE o algoritmo da RCP. Na faixa etária pediátrica, como a principal causa de parada cardiorrespiratória é a HIPÓXIA, preconiza-se a sequência C-A-B, dando ênfase às compressões torácicas.
É imprescindível realizar uma RCP de alta qualidade, por isso não podemos esquecer de:
- Manter o paciente em uma superfície rígida e plana;
- Posicionar adequadamente para a realização das compressões:
– Em < 1 ano:
– 1 socorrista: usar técnica dos 2 dedos, no centro do tórax, logo abaixo da linha mamilar;
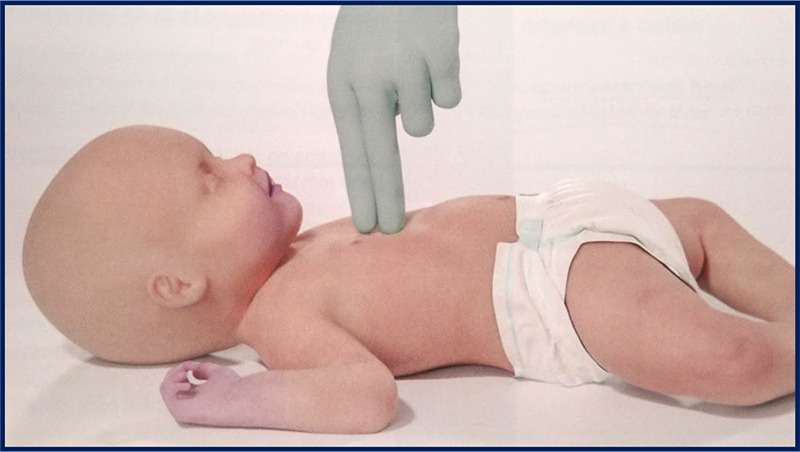
- 2 socorristas: usar técnica dos 2 polegares, no centro do tórax, logo abaixo da linha mamilar;
- Em > 1 ano:
- Duas mãos sobre a metade inferior do esterno.
- Comprimir efetivamente
– Compressão de pelo menos ⅓ do diâmetro anteroposterior do tórax:
– Em média de 4 cm em menores de 1 ano e 5 cm em maiores de 1 ano;
– Frequência de 100-120 compressões por minuto;
– Permitir retorno total do tórax;
- Coordenar compressão e ventilação:
– 1 socorrista: 30 compressões para 2 ventilações;
– 2 socorristas: 15 compressões para 2 ventilações;
- Minimizar as interrupções nas compressões por no máximo 10 segundos.
Enquanto as compressões são realizadas, devemos garantir fornecimento de oxigênio a 100% por meio do dispositivo bolsa-válvula-máscara (mais conhecido como AMBU), monitorização cardíaca, oxímetro de pulso e um acesso venoso periférico.
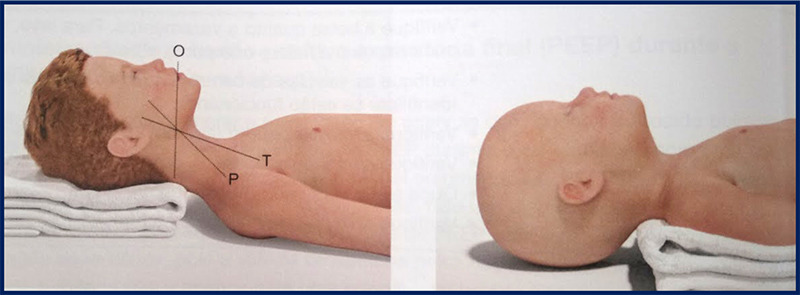
Dando continuidade ao algoritmo, sem interromper as compressões (“C”), passamos para o “A”: vias aéreas! Nesse momento, devemos retificar a via aérea da criança com as manobras de elevação do queixo e anteriorização da mandíbula. Além disso, devemos colocar um coxim para facilitar o posicionamento (em < 1 ano, na região dos ombros; nos > 1 ano, na região occipital).
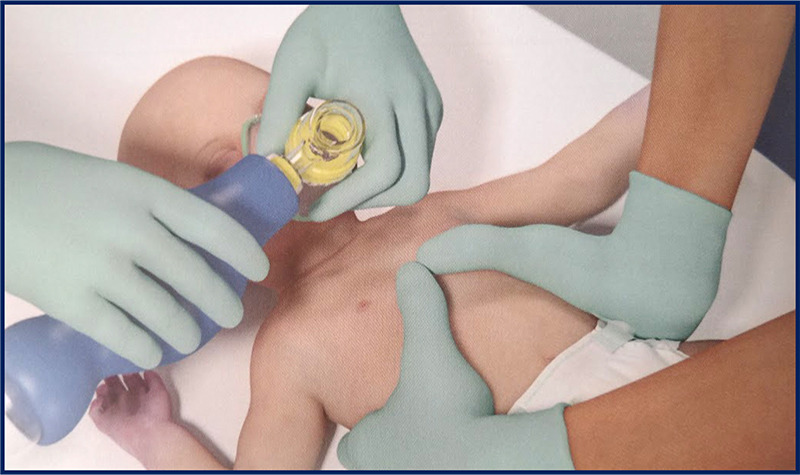
A assistência à ventilação, considerando que estamos em ambiente hospitalar, deve ser realizada – inicialmente – com o dispositivo bolsa-válvula-máscara, sendo ofertado oxigênio sempre a 100% de FiO2. Atenção na hora de escolher uma máscara! Ela deve cobrir desde a ponte nasal até o queixo.
Uma vez com o dispositivo completo (AMBU + máscara), utilizamos a técnica do “CE” para a correta vedação da máscara à face. Nessa técnica, os dedos polegar e indicador formam o “C” sobre a máscara. Os terceiro, quarto e quinto dedos foram o “E”, tracionando a mandíbula.
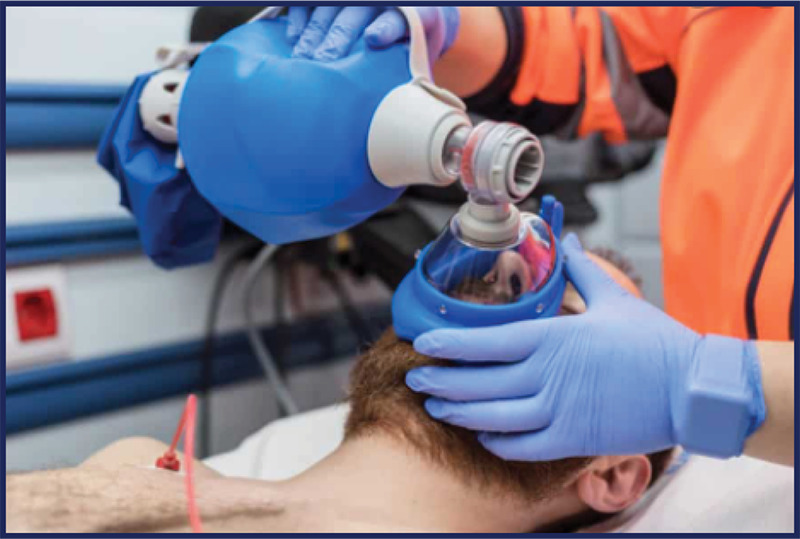
Mantemos esse fluxo até que o monitor cardíaco ou DEA seja instalado e – com isso – possamos avaliar o ritmo cardíaco. Agora, damos início a uma nova etapa: a ressuscitação avançada.
Antes de descobrirmos o que fazer quando o carrinho de parada chegar, aproveito para te contar que temos um e-book completo e gratuito sobre Suporte avançado de vida em Pediatria (PALS)! Lá você vai aprender mais sobre os principais pontos do suporte avançado de vida em Pediatria, que vai te ajudar a tomar decisões em uma emergência pediátrica. Clique AQUI e baixe já!
Carrinho de parada chegou, o que fazer?
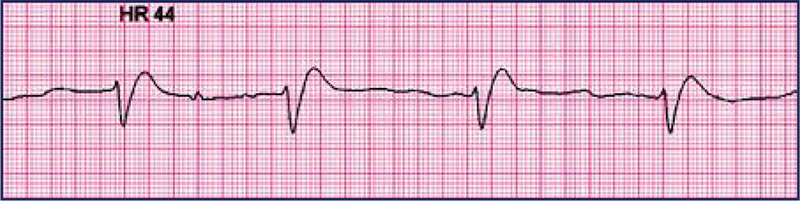
A partir do momento em que o carrinho de parada está disponível, interrompe-se as compressões e checa-se o pulso e o ritmo cardíaco no monitor. Avaliamos então se estamos lidando com uma PCR por um ritmo chocável (fibrilação ventricular ou taquicardia ventricular sem pulso) ou por um ritmo não chocável (assistolia ou atividade elétrica sem pulso).
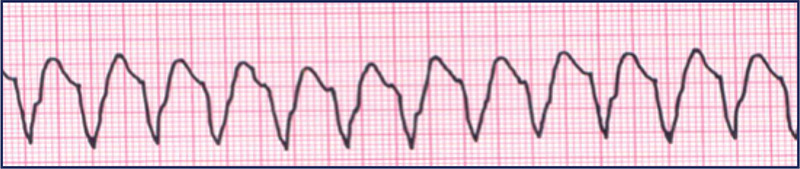
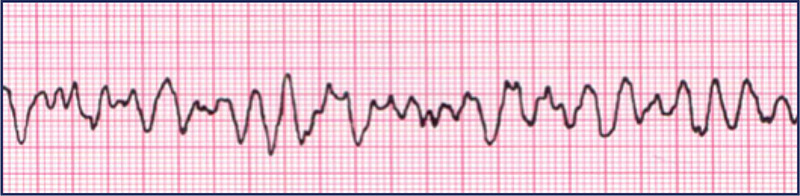

Frente a um ritmo chocável (FV ou TVSP), não há dúvidas: desfibrilação.
A dose é progressiva: 2 J/Kg na primeira tentativa, 4 J/Kg na segunda, 6 J/Kg na terceira, 8 J/Kg na quarta, 10 J/Kg na quinta e nas subsequentes.
Para a aplicação do choque, pode-se utilizar as pás autoadesivas (fáceis de aplicar e menos risco de faíscas de corrente) ou as manuais.
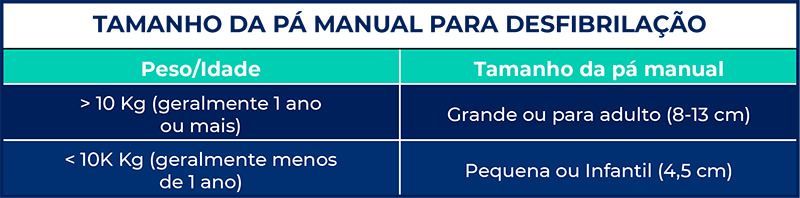
Aplique as pás de modo que o coração fique entre elas: uma no lado superior direito do tórax (abaixo da clavícula direita) e a outra à esquerda do mamilo esquerdo (na linha axilar anterior). As pás não podem se tocar, ok? Deixe – pelo menos – 3 cm entre elas.
Após a aplicação do choque (lembre-se de avisar toda a equipe antes de aplicá-lo!), as compressões torácicas devem ser reiniciadas IMEDIATAMENTE e mantidas – junto com as ventilações – até completar um ciclo de 2 minutos. Checa-se novamente o pulso e o ritmo. Se o paciente retomar a circulação, indicaremos os cuidados pós-parada. Caso ele continue em PCR e com ritmo chocável, indicaremos o segundo choque com carga de 4 J/Kg.
Além da desfibrilação, a partir do segundo choque indica-se a adrenalina, que pode ser realizada endotraqueal ou endovenosa.

A partir da segunda desfibrilação, além da adrenalina, geralmente indica-se uma via aérea avançada (intubação orotraqueal) para garantir ventilação adequada e minimizar as interrupções durante as compressões.
Após um novo ciclo de 2 minutos, checa-se pulso e ritmo. Caso haja persistência da PCR e do ritmo chocável, indica-se o terceiro choque (6 J/Kg) e a realização de um antiarrítmico: amiodarona ou lidocaína.

A partir desse momento, o algoritmo se repete até a retomada da circulação OU a determinação da parada da RCP.
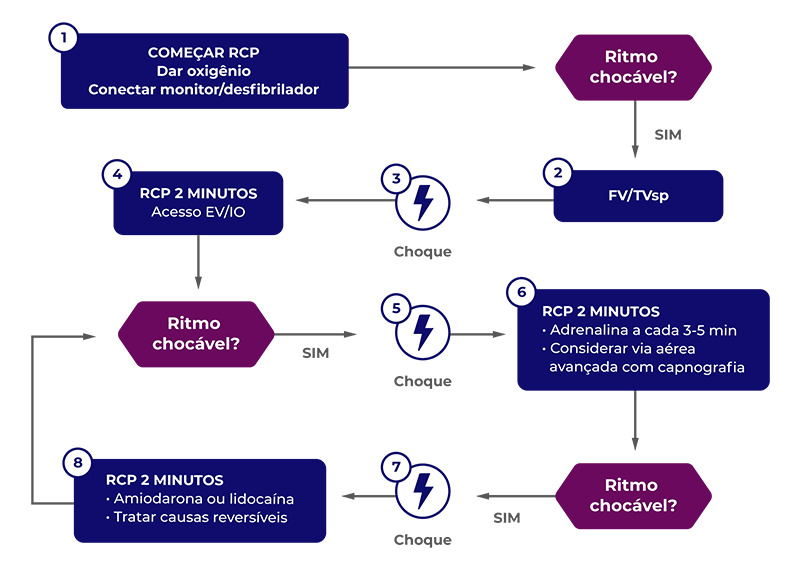
E nos ritmos não chocáveis? Não há indicação de desfibrilação. Iremos realizar as compressões torácicas de alta qualidade, associadas à ventilação, e administrar a adrenalina a cada 3-5 minutos. Aqui também não realizaremos os antiarrítmicos (amiodarona ou lidocaína).
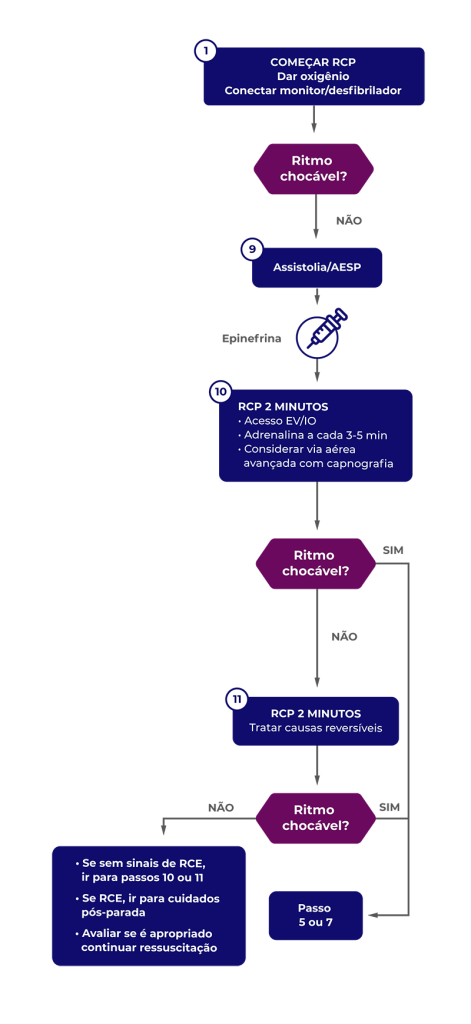
Frente a qualquer caso de parada cardiorespiratória, precisamos investigar e tratar as principais causas reversíveis: os 6 Hs e 5 Ts.

Via aérea no PALS
Existem diferentes dispositivos que podem ser utilizados na PCR para garantir a via aérea: a cânula orofaríngea (o famoso Guedel – utilizada apenas em pacientes inconscientes); a cânula nasofaríngea e a máscara laríngea.
Por fim, temos a intubação orotraqueal. Antes de qualquer tentativa, devemos escolher e checar adequadamente os materiais necessários. Utilizamos a lâmina reta do laringoscópio em < 4 anos (lembrem-se que pinçamos a epiglote) e a curva em maiores de 4 anos. Para o tamanho do tubo, aplicamos a seguinte regra entre 2 a 10 anos:


Uma vez realizada a intubação orotraqueal, precisamos avaliar se a cânula está bem posicionada. Para isso podemos avaliar a expansibilidade torácica (avaliar se está simétrica), auscultar os campos pulmonares e estômago, avaliar a oximetria de pulso e – o padrão ouro – a capnografia em forma de onda.
E se meu paciente apresenta deterioração clínica após a IOT? Precisamos pensar e agir rapidamente! Seguindo esse mnemônico chegamos nas principais causas da piora clínica:

O paciente voltou, e agora?
Após o retorno da circulação espontânea (RCE), é hora de darmos uma ajeitada na situação. Os cuidados pós-parada são tão importantes quanto os passos anteriores.
De forma geral, iremos otimizar a oxigenação (mantendo saturação de oxigênio acima de 94%) para reduzir o risco de lesão por reperfusão; providenciaremos via aérea definitiva ou avaliaremos posicionamento do tubo endotraqueal (se o paciente já estiver intubado); manteremos suporte hemodinâmico (iniciar drogas vasoativas caso necessário, evitando a hipotensão arterial); corrigiremos possíveis distúrbios hidroeletrolíticos; manteremos normoglicemia e normotermia.
Show galerinha! Agora tá todo mundo craque! Na Academia Medway temos vários conteúdos de emergência. Por lá disponibilizamos diversos materiais completamente gratuitos!
Caso você queira estar completamente preparado para lidar com a Sala de Emergência, temos uma outra dica de ouro! No nosso curso PSMedway, através de aulas teóricas, interativas e simulações realísticas, ensinamos como conduzir as patologias mais graves dentro do departamento de emergência!
Ah, e pra finalizar, temos uma dica de ouro para quem quer ficar por dentro de tudo sobre o eletrocardiograma: que tal dar uma olhada no nosso curso gratuito de ECG? Ele vai te ajudar a interpretar e detectar as principais doenças que aparecem no seu dia a dia como médico. E se você vai prestar as provas de residência médica, pode apostar que vai ficar muito mais fácil acertar as questões de ECG que caem nos exames! Para ser avisado das próximas vagas do curso, basta se inscrever AQUI. Corre lá!

Julia Coelho
Baiana criada em Aracaju, nasceu em Jacobina em 1996. Formada pela Escola Bahiana de Medicina e Saúde Pública no fim de 2018, Residência em Pediatria na Universidade Estadual de Campinas (UNICAMP). Sua maior vontade é levar tudo o que tem aprendido para o nordeste e contribuir para formação de médicos mais humanos.





