Taquicardia supraventricular: como reconhecer e tratar
Me lembro de quando formei e logo em seguida parti pros plantões da vida. Sem perceber, tratava a taquicardia supraventricular sem ajuda de especialista e via o doente apresentando melhora da sintomatologia aguda que o levou ao pronto-socorro.
Hoje, ainda observo a mesma gratidão desses pacientes após o tratamento da taquicardia supraventricular – e é exatamente sobre ela que vamos aprender no post de hoje. Bora?
Primeiro: o que é “taquicardia supraventricular”?
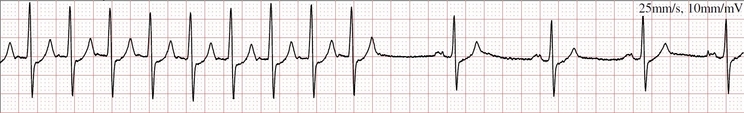
Taquiarritmia (FC > 100 batimentos por minuto) de QRS estreito (< 120 milissegundos) pode ser chamada “taquicardia supraventricular” por denotar qualquer taquicardia originada no nó AV ou acima dele.
Entendeu? É literalmente só isso. Existe uma situação em que a taquicardia pode apresentar QRS estreito, mas ser de origem ventricular: é a TV fascicular. Mas isso é conversa pra outro momento!
Genericamente, usamos o termo taquicardia supraventricular paroxística (TPSV) quando essas arritmias possuem resposta ventricular com início e término espontâneos.
Em situações de presença de bloqueio de ramo ou de via acessória prévia a taquicardia supraventricular promove QRS largo. Sabe aquela informação de que cerca de 20% das taquicardias de QRS largo são causadas por taquicardia supraventricular, que mencionamos no post sobre taquiarritmias? Então!
Quais os sintomas da taquicardia supraventricular?
A taquicardia supraventricular pode aparecer e desaparecer de forma espontânea, em paroxismos, que geralmente duram minutos – mas também podem ser dias.
Os pacientes costumam referir os seguintes sintomas que motivam a ida ao pronto socorro: palpitações, desconforto torácico, falta de ar, tontura, vibrações e sensação de batimento no pescoço (sinal de frog), fadiga, pré síncope ou mesmo síncope, sendo esta última uma manifestação bastante rara.
Na grande maioria das vezes a taquicardia supraventricular não é fatal e o surgimento de instabilidade é bastante incomum para a maioria dos pacientes, exceto se houver doença cardiopulmonar importante sobreposta.
Saquei! E quais são os tipos de arritmia supraventricular?

Ó, vamo lá: a taquicardia supraventricular mais frequente é a taquicardia por reentrada nodal (TRN) e é caracterizada por possuir R-R regular e complexo QRS estreito, beleza? Ocorre com frequência cardíaca aproximada de 150-250 batimentos por minuto, habitualmente entre 180-200 bpm.
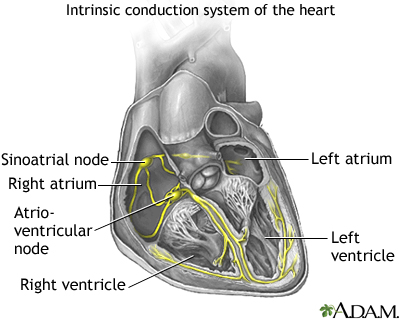
A fisiologia do nó AV você já conhece. Essa estrutura possui duas vias de condução, conforme demonstrado na Figura 4:
1) Via alfa – via de condução lenta, com período refratário curto.
2) Via beta – via de condução rápida, com período refratário prolongado.
A situação fisiológica é o estímulo atrial descer ao nó AV e sofrer um retardo de condução. Em seguida partir para o ventrículo pela via beta, ao mesmo tempo encontrar com o estímulo proveniente da via de condução lenta, anulando-a dentro do nó atrioventricular.
Caso o estímulo atrial encontre a via rápida refratária (beta), pode progredir então pela via lenta (alfa), que em seguida encontra a via rápida disponível e o batimento retorna em sentido oposto, formando um circuito de reentrada, gerando a arritmia.
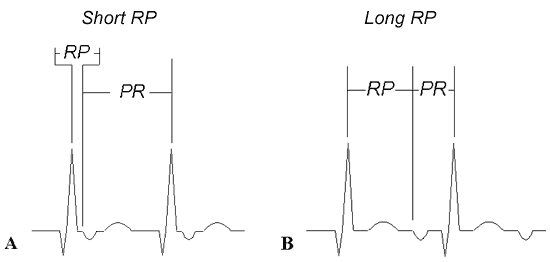
A TRN pode ser típica, traduzida eletrocardiograficamente por onda P muito próxima ou fundida ao complexo QRS dada a condução anterógrada ao ventrículo e ativação atrial retrógrada, quase simultânea!
Nesta forma, a onda P pode aparecer como uma onda R´ em V1, denominado de pseudo-R´ ou pseudo-S quando são registrados na parede inferior.
O intervalo R-P (da ativação ventricular, traduzida pela onda R; até a ativação atrial, traduzida pela onda P no ECG) é curto e é menor que o intervalo P-R (onda P até a ativação ventricular subsequente).
Nesse caso, o intervalo RP é menor que o PR e a onda P pode estar oculta no eletrocardiograma pela ativação ventricular acontecer quase simultaneamente à ativação atrial.
É este fenômeno descrito acima que justifica a sintomatologia de “batedeira” no pescoço, promovendo o “sinal de frog” na TRN – é a ativação e contração atrial e ventricular que acontece simultaneamente e com as valvas atrioventriculares fechadas!
Pode ser ainda a forma atípica produzindo ativação atrial retrógrada muito após a ativação ventricular, resultando uma onda P um pouco mais tardia, bem próxima ao complexo QRS a frente. É um circuito horário no nó AV – é exatamente o mecanismo contrário da forma típica!
O estímulo desce pela via rápida (habitualmente), porém consegue subir pela via lenta quando a encontra fora do período refratário! Neste caso o intervalo RP > PR.
Conceitos fundamentais para entendimento da principal taquicardia supraventricular – a TRN – foram discutidos aí em cima.
Outros tipos de taquicardia supraventricular devem ser lembrados para o diagnóstico diferencial! “TPSV” é um termo genericamente apropriado e pode fazer referência a qualquer taquicardia supraventricular.
Aproveitando, se você ainda tem dúvidas sobre a interpretação do ECG, já passou da hora de tirá-las, hein? Baixe o nosso e-book gratuito ECG Sem Mistérios e fique por dentro desse assunto, aprendendo tudo o que todo médico precisa saber sobre a interpretação desse exame, incluindo as 5 principais etapas na hora da análise sistemática de um ECG.
E se você quer ir ainda mais além, nosso Curso de ECG está com inscrições abertas! Esse curso foi pensado para te levar do nível básico ao especialista, e conta com aulas específicas para discussões de casos clínicos, questões para treinamento, apostilas completas e flashcards! Está esperando o que para saber tudo sobre ECG? Clique aqui e se inscreva!
Expandindo o conhecimento sobre taquicardia supraventricular com base na regularidade do intervalo R-R
- Taquicardia supraventricular com RR regular:
- Taquicardia sinusal: é uma arritmia que quase sempre é uma resposta fisiológica a um estresse emocional, físico, ansiedade, exercício, anemia, hipotensão, hipóxia, febre, tireotoxicose ou insuficiência cardíaca. Algumas vezes pode ser por condição não fisiológica, chamada de taquicardia sinusal inapropriada.
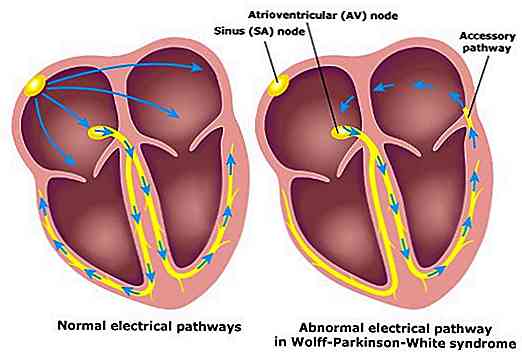
- Taquicardia por reentrada atrioventricular (TRAV): acontece em portadores de uma via acessória que seja capaz conduzir impulso elétrico, como na síndrome de Wolff-Parkinson-White (WPW). É a segunda causa mais comum de taquicardia supraventricular paroxística quando ocorre um circuito adicional de comunicação atrioventricular.
- Taquicardia atrial unifocal: pode iniciar-se em qualquer localização focal atrial ou bem próximo ao mesmo. Essas localizações incluem: veias pulmonares, crista terminalis no AD, anel valvar, seio coronariano, ou em cicatrizes cirúrgias cardíacas prévias.
- Taquicardia juncional: taquicardia focal originada na junção atrioventricular. Geralmente não excede frequência cardíaca acima de 120 batimentos por minuto.
- Flutter atrial: arritmia com frequência atrial bastante elevada, cerca de 300 batimentos por minuto e uma resposta ventricular de 150 bpm (2:1). Determinada por circuitos macrorreentrantes atriais.
- Fibrilação atrial: a arritmia sustentada mais comum na prática clínica, com prevalência cada vez mais elevada, dada o envelhecimento da população. Caracteriza-se por ativação atrial desorganizada, rápida e irregular.
- Flutter atrial com condução atrioventricular variável: arritmia conhecida e denominada no passado como “fibrilo-flutter”. É um flutter atrial convencional, com presença de ondas f porém sem relação fixa em relação à ativação ventricular.
Como é o tratamento da taquicardia supraventricular?
Após o reconhecimento eletrocardiográfico da taquicardia supraventricular, devemos garantir medidas gerais de suporte: conduzir o paciente pra um leito de emergência com monitorização eletrocardiográfica contínua; oxigênio suplementar se hipoxemia; e prover acesso venoso calibroso, o mais proximal possível no membro superior.
Neste momento você avaliará se existem critérios de instabilidade hemodinâmica: se presentes e, presumidamente, decorrentes da taquicardia supraventricular, o tratamento recomendado é a cardioversão elétrica sincronizada.
Neste momento focaremos no tratamento da forma mais recorrente de taquicardia supraventricular estável no pronto socorro: a taquicardia por reentrada nodal.
Tratamento agudo
Manobras vagais, inclusive a massagem do seio carotídeo, manobras de valsalva, esforço de vômito, e até mesmo a exposição ao rosto ou ingestão de água gelada servem como primeira linha de terapia.
Se as manobras vagais fracassarem, a adenosina é o fármaco de escolha inicial, terminando a taquicardia supraventricular com sucesso – dentro de 1 minuto – em cerca de 90% dos casos.
Você já deve ter presenciado o tratamento de taquicardia supraventricular. Parece bem simples, mas existem algumas recomendações. O acesso venoso deve ser, de preferência, proximal.
Prepara 6 mg de adenosina em uma seringa, sem diluição, e conecta ao acesso com auxílio de uma “torneirinha”. Na outra via deste dispositivo, você coloca uma seringa de 20 ml de soro fisiológico 0,9% para sevir de “flush” e empurrar a medicação o mais rápido possível ao coração, através da rede venosa. Isso não deve demorar! A adenosina é metabolizada rapidamente e ela precisa agir no nó AV.
Explique os possíveis efeitos colaterais de forma empática ao paciente, isso é muito importante! Tranquilize-o. Rotineiramente os pacientes desenvolvem rubor facial, referem falta de ar, palpitações, dor torácica, turvação visual e tontura. Sensação de morte iminente também é relatado neste momento.
Aplique 6 mg de adenosina rapidamente, como dose inicial, seguido por elevação do membro e a injeção do flush. Uma dose adicional de 12 mg EV pode ser necessária caso não tenha sucesso na primeira tentativa.
Em caso de não existir resposta à adenosina mesmo quando aplicada corretamente, devemos pensar nos outros diagnósticos de taquicardia supraventricular! A desaceleração da frequência cardíaca pode ser um momento importante para identificarmos outras arritmias relacionadas.
A utilização intravenosa dos bloqueadores de canais de cálcio (verapamil ou diltiazem) ou dos betabloqueadores também pode ser efetiva e deve ser considerada após recorrência da arritmia supraventricular.
Prevenção de recorrências
Inicialmente, vamos avaliar se a frequência e a gravidade dos episódios de taquicardia supraventricular justificam uma terapia a longo prazo. Situações em que os episódios são raros, bem tolerados, de curta duração, e que terminem espontaneamente, nenhuma terapia profilática pode ser necessária.
Em geral, betabloqueadores e antagonistas de canais de cálcio são fármacos de escolha caso optemos por terapia farmacológica de prevenção!
Ablação por radiofrequência
Aí está uma forma de tratamento com baixa taxa de complicações! É indicada caso os episódios de taquicardia supraventricular sejam frequentes, duradouros, sem bom controle com terapia farmacológica, promovendo a cura a longo prazo com efetividade em torno de 95% das vezes.
Outras indicações para a ablação são: intolerância a medicações por via oral, pacientes que não desejam tomar medicação à longo prazo ou em pacientes que não respondem bem à terapia medicamentosa, com altas taxas de recidiva.
O procedimento de ablação é indicado e realizado por arritmologistas, e por este motivo, em alguns casos, devemos encaminhar o paciente para seguimento com a especialidade.
Fechou? Concentre-se no tratamento da TRN pois é a forma mais comum de apresentação da TPSV do nosso dia-a-dia.
É isso!
Você já conhece o PSMedway? Se não, chegou a hora de conhecer! Esse é o nosso curso de Medicina de Emergência, que oferece uma abordagem prática das patologias na emergência. Ao final do aprendizado, há um certificado de conclusão para comprovar que você está pronto para enfrentar qualquer plantão. Inscreva-se já e não perca essa oportunidade!
Bons estudos.

Dhiego Campostrini
Nascido em 1990. Médico graduado em 2014. Formado em Clínica Médica pelo Hospital Santa Marcelina-SP. Residência em Cardiologia da UNIFESP-EPM. Ex-preceptor, médico concursado do Hospital do Servidor Público Municipal - SP. Apaixonado por aprender e ensinar; fascinado pela Medicina.
Você também pode gostar







