ACLS: desvendando o algoritmo de parada cardiorrespiratória em adultos
Em 2015, a American Heart Association (AHA), lançou um documento tratando de cuidados cardiovasculares avançados. O protocolo ACLS — Advanced Cardiovascular Life Support, que já mencionamos aqui antes no nosso post sobre o protocolo de taquiarritmias — foi atualizado com tópicos de treinamento que englobam o manejo frente à parada cardiorrespiratória (PCR) e cuidados pós-PCR, além de outras emergências cardiovasculares, como arritmias agudas, Síndrome Coronariana Aguda (SCA) e Acidente Vascular Cerebral (AVC).
No mesmo ano, a AHA e o International Liaison Committee on Resuscitation (ILCOR) propuseram um novo formato de atualização através de um processo contínuo de revisão de evidências científicas publicadas, a fim de recomendações atualizadas “em tempo real”, através do site ECC Guidelines. Portanto, desde então, não precisamos mais esperar a inclusão de novas recomendações a cada 5 anos, daquela forma tradicional.
Com o lema “Life is Why” (“a vida é o porquê”), a AHA possui como alvo a melhoria das habilidades no atendimento do paciente com acometimento agudo do sistema cardiovascular. Com base no reconhecimento precoce de anormalidades e intervenções precisas por times qualificados, temos a oportunidade de diminuir a perda de anos potenciais de vida por complicações relacionadas à história natural dessas patologias. E a ideia desse post é te ajudar, com base nessas diretrizes, a cumprir esse propósito.
Para começar, você deseja ter acesso a um guia prático com as principais etiologias e manejos do PCR? Então dê uma olhadinha no nosso ebook de ACLS: o guia de bolso padrão Medway e conheça todos os procedimentos e orientações de manejo de uma PCR seguindo as mais recentes diretrizes. Faça já o download gratuito clicando AQUI.
Agora vamo lá!
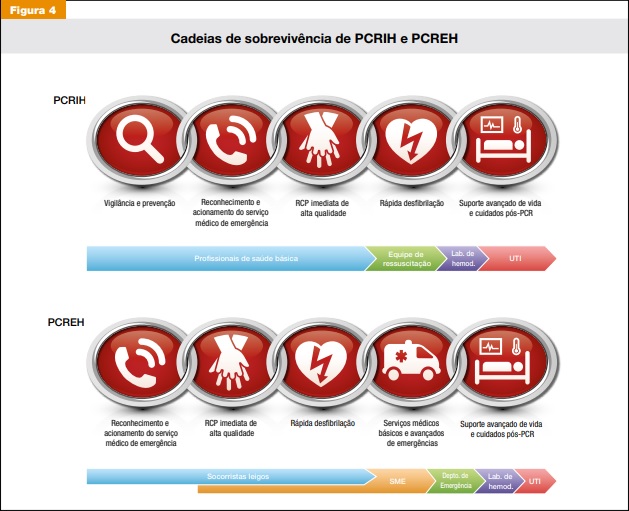
Cadeia de sobrevivência segundo o protocolo ACLS de parada cardiorrespiratória
Antes de iniciar nossa trajetória de aprendizado, preciso colocar a cadeia de sobrevivência proposta pelo ACLS. Recomendações formais iniciam-se a partir da segurança da cena e da localização em que o doente foi socorrido. Parada cardiorrespiratória intra ou extra-hospitalar são cenários possíveis, e não podemos nos esquecer de manter uma vigilância ativa e reconhecer de forma precoce sinais de deterioração clínica de pacientes internados.
Beleza! Vamos trazer um pouco de prática pra sua leitura.
Chega pra você uma parada cardíaca na Sala de Emergência de um hospital lotado. Este paciente chama-se Sr. João, tem 75 anos e utiliza como medicação de uso contínuo a Metformina, o Anlodipino e a Losartana para tratar Diabetes Mellitus e Hipertensão Arterial Sistêmica. Era obeso e possuía antecedentes familiares relevantes para coronariopatia. Aguardava atendimento médico por uma dor no peito.
Caos! Você é o único médico, e apesar de ter presenciado outras reanimações cardiopulmonares, agora é a sua vez. Você precisa agir. A vida “depende” de você. Quais são as prioridades? Quais são os materiais necessários? Como fazer bem feito?
As principais recomendações fortes em contexto de parada cardiorrespiratória giram em torno de:
1) Compressões de alta qualidade, pois é necessário nutrir adequadamente órgãos nobres, com o mínimo de interrupções possíveis;
2) Checagem de ritmo e, quando indicado (ou seja, nos ritmos chocáveis), desfibrilar precocemente o doente.
Sacou? Então vamos organizar nosso pensamento:
- NÃO é recomendável pegar acesso venoso de imediato;
- NÃO é recomendável ventilar o doente com via aérea avançada como prioridade;
- NÃO é recomendável perder tempo colando eletrodo no tórax do paciente;
- NÃO é recomendado comunicação afoita, com mecanismo aberto e sem feedbacks. A comunicação deve ser em circuito de alça fechada, por exemplo: “administre 1 mg de adrenalina EV”; a resposta deve chegar: “1 mg de adrenalina administrado”.
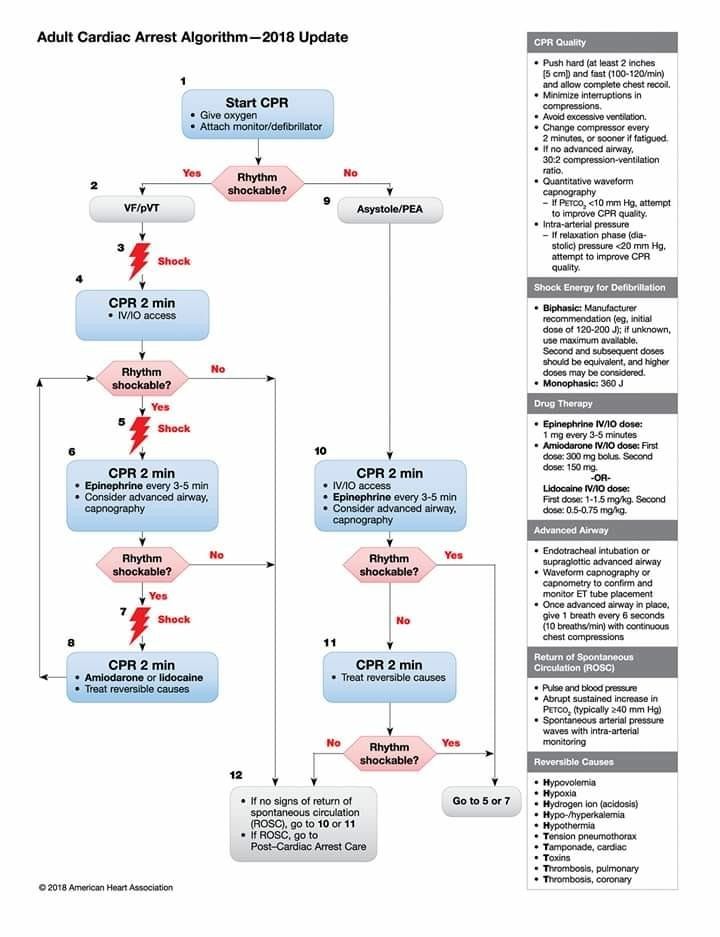
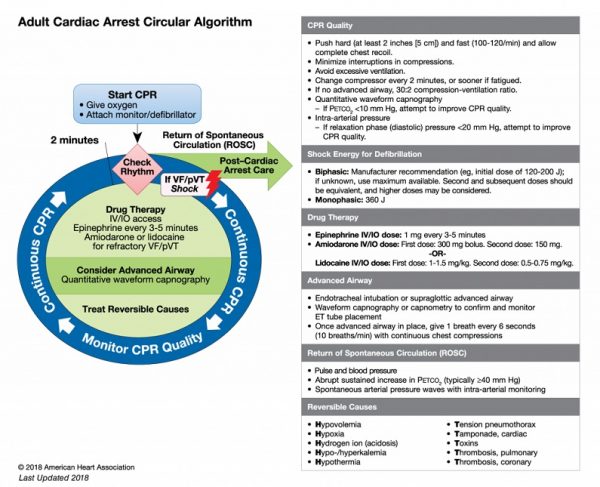
O protocolo ACLS menciona dois algoritmos com a mesma proposta. Vamos destrinchar um pouco mais as recomendações!
Após iniciar a ressuscitação cardiopulmonar com compressões torácicas, você parte para a checagem de ritmo com um desfibrilador o mais breve possível.
- Caso o ritmo visto no monitor seja FV/TVSP: proceda com a desfibrilação e solicite um acesso venoso. Se após mais um ciclo de RCP o doente permanecer em ritmo chocável, forneça mais um choque, peça a adrenalina em dose recomendada e considere via aérea avançada. Se na checagem de ritmo subsequente (após a segunda desfibrilação), ainda existir um ritmo chocável, aplique mais um choque e posteriormente está indicado o tratamento de causas reversíveis e antiarrítmicos.
- Caso o ritmo encontrado seja AESP/Assistolia: considere via aérea avançada, garanta o acesso para infusão de drogas e solicite a administração de adrenalina o mais rápido possível.
Como saber se estamos comprimindo o tórax com qualidade e de acordo com o protocolo ACLS?
Lembra: isso é considerado atualmente pelo ACLS um dos pontos mais importantes!
- Compressão forte e rápida: as compressões devem atingir ao menos 5 cm de profundidade! A frequência ideal das compressões é entre 100 a 120/minuto. Devemos permitir o retorno completo do tórax e não ficar com as mãos apoiadas exercendo força contínua no tórax.
- Minimizar interrupção das compressões: interromper as compressões de alta qualidade por desatenção ou demorar mais tempo que o recomendado nos procedimentos pioram o prognóstico do seu paciente. Palpou pulso em mais de 10 segundos? Não conseguiu sentir pulso e ficou procurando pra lá e pra cá? Demorou demais pra checar ritmo ou para ventilar? Parou RCP desnecessariamente para laringoscopia e introdução de dispositivo de ventilação? Tá errado! Nosso foco de acordo com o protocolo ACLS é comprimir o tórax de maneira eficaz, lembre-se disso.
- Evitar ventilação excessiva: o ACLS recomenda que a ventilação seja feita com a maior fração inspirada de oxigênio possível, mas sem excessos tanto em relação ao número de incursões por minuto quanto à pressão exercida na via aérea. A relação que utilizamos é a de 30:2 (compressões:ventilações) com bolsa-válvula-máscara se a via aérea avançada não estiver garantida, ou 10 incursões/minuto se via aérea avançada — uma ventilação a cada 6 segundos. Sem interrupções das compressões neste último caso, beleza?
- Substituir socorrista da compressão torácica: a cada 2 minutos ou caso existam sinais de cansaço físico e deterioração da compressão ideal. Precisamos, pelo ACLS, garantir a boa técnica!
- Capnografia quantitativa em forma de onda: a gente sabe que essa não é uma opção amplamente disponível na realidade brasileira, mas é a forma ideal de confirmação da intubação orotraqueal e é um guia de qualidade da RCP. A recomendação, pelo protocolo ACLS, é que se PETCO2 < 10 mmHg é sinal de que as compressões não estão ideais e devemos melhorar a técnica aplicada.
- Pressão intra-arterial: se estiver disponível uma linha arterial, podemos nos guiar pela pressão diastólica: caso seja menor que 20 mmHg, também é sinal de que devemos melhorar a técnica aplicada.
Mas calma! Vamos voltar ao quadro clínico
Voltando para nosso caso clínico lá do início: o paciente chegou! Você constata que ele não está respirando e que não há pulsação central em até 10 segundos de checagem. A partir daí, garante uma boa técnica de RCP, fornece oxigênio suplementar por dispositivo bolsa-válvula-máscara da forma recomendada (abrindo as vias aéreas e vedando corretamente o dispositivo na face do paciente) e checa o ritmo com as pás do desfibrilador.
Ufa!! O que você pode encontrar nesse momento?
Antes de seguirmos com a análise, se você quer ser capaz de interpretar qualquer ECG, saiba que nosso Curso de ECG está com inscrições abertas! Esse curso foi pensado para te levar do nível básico ao especialista, e conta com aulas específicas para discussões de casos clínicos, questões para treinamento, apostilas completas e flashcards! Está esperando o que para saber tudo sobre ECG? Clique aqui e se inscreva!
Voltando às nossas opções:
- Fibrilação ventricular (FV): atividade elétrica desorganizada que não é capaz de promover contração ventricular efetiva.
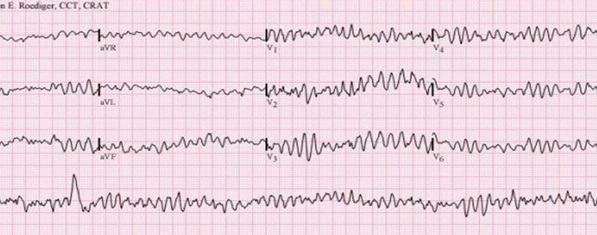
- Taquicardia ventricular sem pulso (TVSP): atividade elétrica organizada do miocárdio que não permite tempo suficiente para preenchimento ventricular e não gera fluxo significativo de sangue ou pulso.
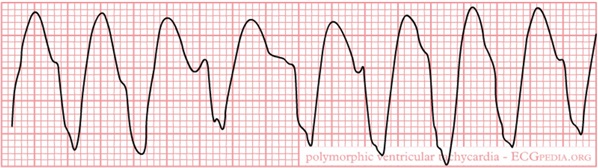
- Atividade elétrica sem pulso (AESP): abrange um grupo heterogêneo de ritmos elétricos organizados que deveriam gerar pulsos, mas que não são capazes de gerar contração ventricular. Também existem outras possibilidades, como quando a contração ventricular é muito fraca para produzir um débito cardíaco adequado, ou quando há atividade elétrica/mecânica, mas não há conteúdo intravascular! Essa última situação ocorre em casos de choque hipovolêmico-hemorrágico grave.
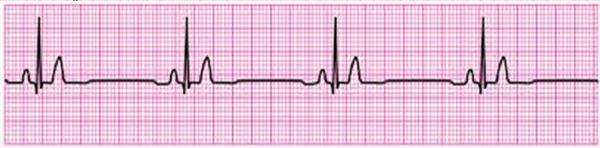
- Assistolia: ausência de atividade elétrica ventricular detectável. Lembrar de checar cabos, ganho e derivação — a famosa regra CA-GA-DA — de forma a não retardar um choque apropriado em quem não estiver com “a linha reta” de fato.
Este não é um tema fácil e, em diversas ocasiões, enfrentaremos um ambiente de muito estresse ao socorrer uma vítima de parada cardiorrespiratória. E se você ainda tem dúvidas sobre como interpretar ECG, sugiro que você dê uma olhada nesse e-book gratuito que fizemos: ECG Sem Mistérios! Nele você vai aprender tudo o que um médico precisa saber sobre ECG, um exame de extrema importância para o diagnóstico de diversas doenças, como ACLS, bloqueio atrioventricular e várias outras.
De acordo com o ACLS, para não invertermos a ordem das recomendações, a partir de agora temos que ter alguns conceitos bem claros em mente: se for ritmo chocável (FV ou TVSP) a prioridade é a desfibrilação precoce. Se for ritmo não chocável (AESP ou assistolia) a prioridade é a administração precoce de adrenalina.
Não se esqueça da carga apropriada do aparelho! Se for bifásico: recomendação do fabricante (por exemplo, dose inicial de 120 a 200 Joules); se desconhecido, use o máximo disponível. A segunda dose e as subsequentes devem ser equivalentes, e doses mais altas podem ser consideradas. Caso o dispositivo seja monofásico: 360 Joules.
E pra não cair na “pegadinha”: O que fazemos logo após um choque aplicado? Claro, compressão torácica de qualidade, beleza?! Sem desespero… e sem querer checar ritmo ou pulso nessa hora!
Agora sim, feito tudo isso, vamos garantir o acesso venoso periférico ou intraósseo para administração de drogas e posteriormente considerar a via aérea avançada com dispositivos supraglóticos ou intubação traqueal, que deverá ser confirmada idealmente por capnografia com forma de onda ou capnometria.
Quais são as drogas recomendadas para o manejo da parada cardiorrespiratória, segundo o ACLS?
Adrenalina IV/IO: 1 mg a cada 3-5 minutos administrada precocemente se identificado AESP/Assistolia ou após o 2º choque (apenas!) caso encontremos FV/TVSP. Altas doses de adrenalina não são recomendadas.
Amiodarona IV/VO: 300 mg na primeira dose; 150 mg na segunda dose. SEMPRE em bólus.
Lidocaína IV/IO: 1-1,5 mg/Kg na primeira dose; 0,5-0,75 mg/Kg na segunda dose.
Aliás, ainda falando de droga: e o Bicarbonato de Sódio, o Sulfato de Magnésio, a Atropina, o Cálcio e o Fibrinolítico, essas coisas todas? Bicho, guarda isso: esses fármacos NÃO são indicados de forma rotineira na PCR. Entendido? NÃO possuem benefício.
O mais comum é o famoso “bic”, não é mesmo? É imprescindível o conceito de que, pelo ACLS, os pilares da manutenção do equilíbrio ácido-base durante a parada cardíaca incluem a RCP de alta qualidade e a ventilação apropriada com oxigênio. Em algumas situações especiais de ressuscitação, como acidose metabólica, hipercalemia ou overdose de antidepressivos tricíclicos, a administração de bicarbonato de sódio até pode ser benéfica! Porém, de rotina: NÃO!
Quais são os critérios, pelo ACLS, para a identificação de retorno à circulação espontânea?
O ACLS recomenda a identificação de pressão sanguínea e de pulso, a melhora abrupta e sustentada do PETCO2 (> 40 mmHg), caso haja capnografia disponível, ou observação de onda espontânea da pressão arterial, caso haja monitorização intra-arterial.
Quais são as causas de parada cardiorrespiratória que devemos buscar a todo momento?
Organizado como os 5 H’s e os 5 T’s! Eles são:
- Hipovolemia;
- Hipóxia;
- Hidrogênio (acidose);
- Hipo e Hipercalemia;
- Hipotermia;
- Tensão (pneumotórax);
- Tamponamento cardíaco;
- Toxinas;
- Trombose pulmonar (TEP);
- Trombose coronária (IAM).
Buscar ativamente indícios de cada fator que possa ter desencadeado a PCR é nossa função!
Vamos, então, tentar aplicar isso ao nosso caso clínico. Nosso paciente teve um ritmo chocável! Tomando como base a história que nos forneceram, era um paciente de alto risco cardiovascular e com idade avançada. Foi reanimado por 10 minutos conforme o protocolo do ACLS, tendo ritmo sinusal com supra de ST anterior extenso em parede anterior em ECG de controle pós parada cardiorrespiratória. Após o episódio, o paciente foi encaminhado com sucesso para a sala de hemodinâmica e realizado tratamento de IAM com supra de ST com implante de stent farmacológico em Artéria Descendente Anterior.
Esse caso é hipotético, porém, traduz nosso dia a dia de Medicina de Emergência!
Houve retorno da circulação espontânea: o que fazer agora?
Os cuidados pós-parada cardiorrespiratória são imprescindíveis e compostos pelos seguintes pilares:
1) Preservação da função neurológica, incluindo o gerenciamento de temperatura alvo e evitar febre;
2) Preservação da função hemodinâmica e cardiocirculatória;
3) Preservação da função respiratória, garantindo boa oxigenação e ventilação.
O que o protocolo ACLS recomenda em relação à interrupção dos esforços de reanimação durante a parada cardiorrespiratória?
A decisão nunca pode ser baseada em um único parâmetro. Avalie o tempo de RCP, idade, doenças sobrepostas, entre outros, mas não um único critério de maneira isolada.
Uma ótima recomendação no que diz respeito a parada cardiorrespiratória extra-hospitalar é considerar o término da tentativa de ressuscitação quando TODOS os critérios a seguir se aplicam, antes de ir para a ambulância para transporte:
- PCR não foi testemunhada;
- nenhum cuidado de RCP fornecido;
- Ausência de retorno à circulação espontânea após manobras de suporte avançado no campo; e
- Nenhuma terapia com choque foi aplicada.
Se todos os critérios estiverem presentes, o ACLS recomenda considerar a interrupção dos esforços.
E, antes de seguirmos te contando o que o protocolo ACLS recomenda com relação a dispositivos de circulação extracorpórea, quero aproveitar para te contar que no PSMedway, nosso curso de medicina de emergência com simulações realísticas que está com inscrições abertas, abordamos todas as urgências, emergências e demandas de porta que você precisa dominar para tirar de letra qualquer bucha que aparecer no seu plantão, hein? Clica já no botão aqui embaixo para saber mais sobre o curso e fazer sua inscrição:

O que o protocolo ACLS recomenda com relação a dispositivos de circulação extracorpórea?
NÃO são recomendados de maneira rotineira os dispositivos que promovam “by-pass” cardiopulmonar. Essas técnicas requerem acesso vascular adequado e equipamento especializado. Pode ser considerada para pacientes selecionados como terapia de resgate quando os esforços convencionais de RCP estão falhando em ambientes em que pode ser implementada rapidamente e apoiada por profissionais qualificados (ainda assim, recebeu recomendação IIb).
Enfim, é isso!
Esperamos que você tenha gostado de se ligar nessas dicas a respeito do protocolo ACLS, e que tenha aprendido algo com elas que possa ser útil no futuro! Pra ter um reforço do conteúdo, se liga na explicação que o Zé Roberto, nosso professor, deu no canal do PSMedway no YouTube:
Aproveito para te convidar para o nosso Grupo do Telegram, o Monstros da Emergência. Lá você recebe conteúdos diários para aprender a conduzir casos graves com segurança. Todo dia uma dica valiosa diferente para você dominar o PS! É GRÁTIS, então é só clicar AQUI e acessar.
Aproveitando, se você ainda não baixou o nosso Guia de Prescrições, essa é mais uma dica para você estar preparado para atender em qualquer PS do Brasil! Faça o download gratuito!
Espero que tenham gostado! Abraço e até mais!

Dhiego Campostrini
Nascido em 1990. Médico graduado em 2014. Formado em Clínica Médica pelo Hospital Santa Marcelina-SP. Residência em Cardiologia da UNIFESP-EPM. Ex-preceptor, médico concursado do Hospital do Servidor Público Municipal - SP. Apaixonado por aprender e ensinar; fascinado pela Medicina.
Você também pode gostar







