ABCDE do trauma: tudo que você precisa saber
Fala galera, tudo certo? O papo hoje é um pouco mais pesado, mas extremamente importante de conhecer: vamos falar do ABCDE do trauma. Dizemos “pesado” não só pela dificuldade do conteúdo, mas por conta da própria origem do tópico: há uma história triste está por trás do atendimento inicial ao paciente politraumatizado como conhecemos hoje. O Dr. James K. Styner, cirurgião ortopédico de Nebraska nos Estados Unidos, sofreu um acidente de avião terrível, juntamente com sua família. Infelizmente sua esposa faleceu na cena, e seus filhos ficaram gravemente feridos.

Como ele estava no meio do nada, foi muito difícil conseguir ajuda. Um motorista que passava pelo local, colocou todo mundo no carro e levou para o hospital mais próximo, que para piorar tudo estava fechado e a história conta que ficaram quase 10h esperando atendimento.
Quando finalmente os médicos chegaram, o glorioso ortopedista percebeu que não havia padronização nenhuma na conduta padronizada e todo mundo no serviço parecia estar meio perdido. Por graça de Deus, o Dr. Styner e seus filhos sobreviveram.
O evento serviu de insight para ele, juntamente com um amigo, elaborarem diversos protocolos que mais tarde viriam a ser editados pelo colégio americano de cirurgiões como o ABCDE do trauma. Isso permitiu que diversas vidas fossem salvas, com um atendimento adequado.
Sem mais história, vamos ver como fazer esse atendimento de forma adequada para salvarmos a vida daqueles que precisarem de ajuda.
Como começar a conduzir o caso?
Todo paciente vítima de politrauma, deve ser conduzido como um paciente potencialmente grave, em sala de emergência. No atendimento hospitalar é muito importante que seja garantido que o paciente esteja em prancha rígida e com colar cervical, até que possamos afastar lesões de coluna.
Como nunca se salva ninguém sozinho, precisamos garantir comprometimento da equipe de enfermagem e da fisioterapia (em caso de necessidade de suporte de O2, seja invasivo com ventilação mecânica, ou não). Além de ter certeza que contamos com todo o material necessário para melhor assistência do nosso paciente. Daí seguimos a avaliação seriada do ABCDE.
- A: Via aérea com proteção da coluna cervical
- B: Ventilação e respiração
- C: Circulação com controle da hemorragia
- D: Disfunção, avaliação do estado neurológico
- E: Exposição/controle do ambiente: despir completamente o doente, mas prevenindo a hipotermia
É importantíssimo ressaltarmos que vamos seguindo o ABCDE sequencialmente, mas se encontrarmos alguma alteração durante a avaliação, devemos resolvê-la e reiniciar o ABCDE, sem passar para a próxima letra sem resolver o que precisamos resolver. Vamos começar.
A: Via aérea com proteção da coluna cervical
A dupla dinâmica da via aérea: “colar e prancha”. Não podemos, em hipótese alguma, esquecer de um ou de outro na nossa avaliação primária. Além do colar, devemos fazer uso de coxins laterais. Tudo isso para garantir a fixação da cabeça e imobilização da coluna cervical, já que movimentos intempestivos do pescoço podem ser fatais ou comprometer a medula espinhal alta, nos pacientes com fraturas cervicais.
“E quando pode tirar o colar e prancha?” Essa é uma pergunta importantíssima! O colar cervical pode ser retirado logo no A se formos intubar o doente. Nesse caso, a estabilização manual do pescoço deverá ser feita por um membro da equipe, enquanto o outro realiza a intubação endotraqueal. Em seguida, o colar deve ser recolocado.
De forma geral, gravem que esses dispositivos podem ser retirados no E (Exposition) e, vocês já sabem, deveremos passar pelo ABCD antes! Se tivermos um paciente com Glasgow 15, sem dor cervical, sem dor à mobilização passiva e ativa, com exame físico confiável, podemos retirar o colar cervical.
Via aérea
SEMPRE vamos começar o nosso atendimento pela avaliação da patência de vias aéreas. Se o paciente estiver consciente, pensaremos da seguinte maneira:
1) A via aérea está pérvia?
Se o paciente conseguir se comunicar verbalmente, provavelmente, as vias aéreas estão pérvias. Acreditem: conversar com o doente não é conversa fiada da semiologia. No trauma conseguimos obter informações importantes com uma rápida troca de palavras. Sendo esse o cenário, iremos ofertar O2 100% a 10L/min com máscara facial e, repetidamente, faremos avaliação da pervidade.
2) A via aérea está impérvia?
O exame físico vai ajudar a gente a dizer se está ou não! Taquipneia, dispneia, estridor, cianose são alguns exemplos que devem acender uma luz vermelha. Se ela não está pérvia, precisamos achar a obstrução. Nessa investigação, devemos procurar:
- Corpos estranhos na via aérea (não só na oroscopia, mas também com o laringoscópio)
- Sangue ou outras secreções na via aérea
- Fraturas (faciais, mandíbula, traqueia, laringe)
Obviamente, corpos estranhos devem ser retirados e secreções devem ser aspiradas com sonda rígida. Quanto às fraturas faciais e de via aérea, falamos com mais detalhe no próximo capítulo!
3) Via aérea tem risco de ficar impérvia?
Sim, uma via aérea pérvia pode ficar impérvia! Por isso, alguns parágrafos acima, mencionamos a necessidade de repetida avaliação de perviedade. Por “risco de ficar impérvia”, gravem esses exemplos:
- Hematoma em expansão ou enfisema subcutâneo no pescoço
- Trauma maxilo facial importante
- Sangramento de via aérea
- Lesão química ou térmica em nariz, boca ou hipofaringe
- Vômitos intensos recorrentes (nesses casos, vamos lateralizar o paciente EM BLOCO na prancha e aspirar a via aérea)
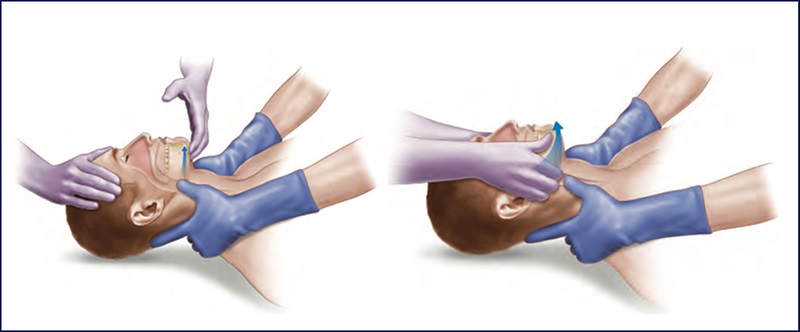
Se o paciente estiver INconsciente, temos risco de obstrução da via aérea por queda da base da língua. Podemos garantir a pervie\dade da via aérea por meio de duas manobras: chin lift (preferível, diminui o risco de lesão cervical) ou jaw thrust(tração da mandíbula). Também podemos fazer uso do guedel (cânula orofaríngea). Como uma imagem fala mais do que mil palavras, reparem nas imagens.
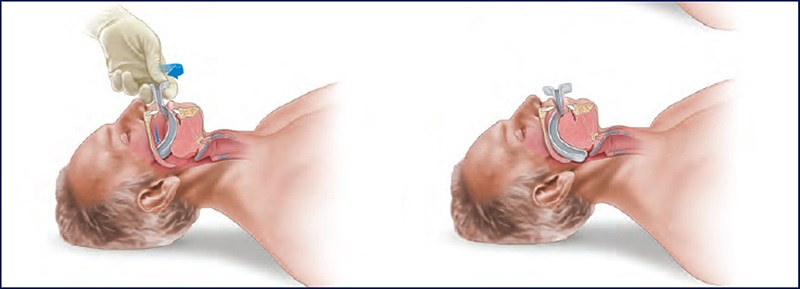
Vocês já perceberam que no trauma nada é definitivo. Por isso, diante de dúvida de um paciente manter a perviedade de vias aéreas, devemos obter uma via aérea definitiva. Talvez, alguns de vocês estejam com a seguinte pergunta em mente: “Quando eu preciso de uma via aérea definitiva?”. Pra vocês não precisarem decorar uma lista com diversos tópicos, fixem o raciocínio e “extrapolem” para as demais situações!
A via aérea definitiva está indicada em 3 situações:
- O paciente não está respirando (apneia);
- O paciente não está respirando direito (má oxigenação com máscara);
- O paciente vai parar de respirar (inconsciente, Glasgow ≤ 8, convulsões reentrantes, fraturas faciais importantes, proteção da via aérea contra broncoaspiração de vômitos e sangue)
Ao ouvirem “via aérea definitiva”, pensem em todos os dispositivos que têm cuff (balonete). O cuff é responsável por proteger a via aérea e, prontamente, vocês devem reconhecer quais são os dispositivos de via aérea definitiva.
- Tubo endotraqueal (orotraqueal ou nasotraqueal);
- Cricotireoidostomia cirúrgica;
- Traqueostomia cirúrgica.
Se temos dispositivos de via aérea definitiva, por oposição, temos de via aérea temporária. Eles não apresentam cuff e, por isso, não protegem a via aérea. São eles:
- Cricotireoidostomia por punção;
- Máscara laríngea;
- Combitubo.
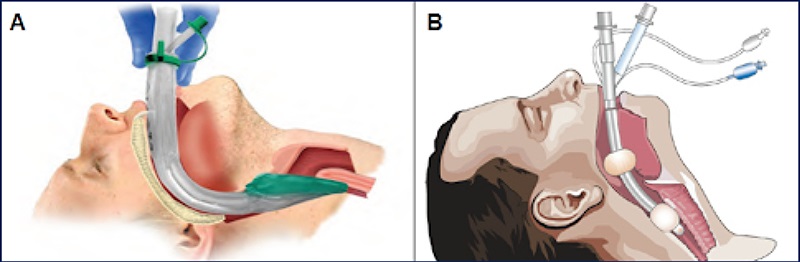
“Qual eu devo escolher?”
A via aérea definitiva preferencial é a IOT e, atualmente, não há contraindicação no trauma, de modo a ser sempre tentada. Entretanto, em caso de falha da intubação (falha técnica ou via aérea difícil), os dispositivos de via aérea artificial temporários (máscara laríngea ou combitubo) podem ser utilizados até a realização de uma via aérea cirúrgica.
A técnica de IOT no trauma envolve a famosa sequência rápida de intubação (SRI). Ela nos permite um procedimento rápido, não traumático (se realizado por profissional treinado, claro) e seguro em um paciente que ainda apresenta reflexo de vômito e com tempo de jejum desconhecido.
| Sequência Rápida de Intubação: Hipnótico + Bloqueador Neuromuscular (BNM) |
B: Ventilação e respiração
Vocês já sabem: todo paciente vítima de trauma deve receber oxigênio suplementar. Se o paciente não estiver intubado, a oferta se dará por meio de máscara facial, com O2 a 100%, com fluxo de 10L/min. Obviamente, iremos monitorizar a saturação de hemoglobina (oxímetro de pulso). Nesta etapa, comumente, também instalamos monitorização eletrocardiográfica contínua. Na prova (e na vida), sempre devemos nos lembrar de MOVE no paciente grave.
| MOVE: Monitorização + Oxigênio + Veia (obter acesso) + Exames |
Cuidado redobrado aqui, galera! Não podemos confundir o A com o B. A via aérea pérvia não nos garante ventilação adequada, isto é, não temos certeza de adequada troca gasosa e eliminação de CO2. Essa confusão deixa de existir nesse parágrafo! A ventilação eficaz depende da função adequada dos pulmões, da parede torácica e diafragma. Dessa forma, devemos realizar o exame físico do pescoço e do tórax,de forma rápida e sistemática (afinal, isso é ATLS!), procurando identificar 4 lesões gravíssimas:
- Pneumotórax hipertensivo
- Pneumotórax aberto
- Hemotórax maciço
- Lesões brônquicas
São gravíssimas porque caso não sejam diagnosticadas e tratadas precocemente, poderão levar o paciente a óbito.

Outras condições como pneumotórax simples, hemotórax simples, fratura de costelas, tórax instável e contusão pulmonar também podem comprometer a ventilação em menor grau e, geralmente, são identificadas durante o exame secundário.
Já na região cervical, devemos observar a presença (ou ausência) de distensão jugular, bem como a posição da traqueia.
“Mas e o paciente com colar? Como vou ver o pescoço dele?”
Moçadinha, não se afobem! O raciocínio é o mesmo de quando intubamos. No “A”, retiramos o colar cervical para avaliação e um dos profissionais envolvidos no atendimento estabiliza a coluna cervical. Obviamente, não iremos retirar o colar, intubar, colocar o colar e, no B, tirar o colar de novo pra avaliar o pescoço. O atendimento é dinâmico e se a IOT for necessária, já podemos dar aquela “esticada no olho” pra região cervical.
Inspirem, expirem e vamos pro C!
C: Circulação com controle da hemorragia
O C é uma das letras mais importantes, uma vez que A HEMORRAGIA É A PRINCIPAL CAUSA DE MORTE EVITÁVEL NO TRAUMA. Por isso, devemos assumir que a hipotensão no trauma é causada por perda de sangue até que se prove o contrário, salvo em casos de pneumotórax hipertensivo (timpanismo à percussão, ausência de murmúrio vesicular no hemitórax acometido, turgência jugular e hipotensão).
Por mais que as causas de instabilidade sejam diversas, sempre devemos começar pelos parâmetros hemodinâmicos: pressão arterial (PA), frequência cardíaca (FC), tempo de enchimento capilar (TEC), diurese, sangramentos evidentes e, obviamente, o exame físico. De exame físico, percebam a quantidade de informações que podemos obter “só de olhar o doente”:
- Nível de consciência: oras, se não tem sangue chegando na cabeça, é esperado que o paciente tenha um rebaixamento do nível de consciência, não?
- Perfusão da pele: o paciente hipovolêmico pode ter pele facial acinzentada e extremidades pálidas. Se vocês já falaram ou ouviram a frase “acho que minha pressão baixou”, com certeza se lembram da sensação de extremidades geladas ou de observar isso em pacientes/colegas. Levem o aprendizado pra vida médica e tragam a vida médica para o aprendizado!
- Pulsos arteriais: se estivermos diante de pulsos rápidos e finos, a hipovolemia está na nossa cara!
“E se eu estiver vendo um sangramento importante?”
A resposta é simples: enfiem a mão e comprimam! Literalmente, realizar compressão externa da lesão (até porque vocês já se paramentaram lá atrás, não?). No trauma, gravem: “buraco sangrando é buraco tapado”. Para casos mais graves, com exsanguinação maciça de extremidades, o torniquete poderá ser utilizado, uma vez que as complicações da isquemia são menos graves do que a morte do paciente.
“Posso fazer ligadura de vasos às cegas?”
Moçadinha, pensem um pouco: num cenário de trauma, cenário em que queremos assertividade, a expressão “às cegas” lhes parece adequada? Não! Tal procedimento é contraindicado por poder complicar com lesões venosas e nervosas.
Vocês já entenderam a importância da parte hemodinâmica do trauma, os cuidados iniciais e alguns detalhes. E a gente tem uma pergunta pra vocês: onde pode sangrar? Em qualquer lugar, concordam? Mas temos alguns sítios prioritários em que hemorragias podem se alojar. Pensem que o que acontece é um RAPTO (do verbo raptar) sanguíneo.
Retroperitôneo
Abdome
Pelve
Tórax
Ossos longos
O exame físico é essencial pra nortear nossas hipóteses diagnósticas mas, sempre que possível, devemos fazer uso de exames complementares, como o FAST, radiografias e tomografia computadorizada. Identificada a fonte do sangramento devemos controlá-lo, seja por estabilização externa da pelve (aquele famoso lençol) e de ossos longos, ou até mesmo com auxílio de métodos mais invasivos, como cirurgia e angioembolização.
Ok, já controlamos o sangramento mas o paciente continua hipovolêmico. Precisamos repor essa volemia. Por isso, precisamos de um “canal de administração”: um acesso venoso. Qual vocês acham que seria o melhor? Intraósseo? Central? Periférico?
Devemos obter DOIS ACESSOS VENOSOS CALIBROSOS e, ao mesmo tempo que “pegamos a veia”, já podemos obter uma amostra de sangue para exames (hemoglobina, hematócrito, lactato, tromboelastograma, toxicológicos, testes de gravidez), além de tipagem sanguínea e prova cruzada (vai que nosso paciente precisa receber sangue!).
“Não consegui um acesso venoso…e agora?”
Não se desesperem! Na impossibilidade de um acesso periférico, nossa próxima opção é o acesso intraósseo, depois um acesso venoso central ou dissecção venosa.
Já que temos o acesso, devemos começar a reposição volêmica. Vamos passar cristaloide (NaCl 0,9% ou Ringer Lactato) AQUECIDO, 37 a 40°C, (evitar hipotermia) IV, com bolus de 1 litro em adultos ou 20ml/kg em crianças. De acordo com a resposta hemodinâmica do paciente à reposição volêmica, teremos 3 cenários possíveis:

E para estimar a perda sanguínea, podemos usar a seguinte tabela:

Até agora não falamos sobre a diurese…não pensem, equivocadamente, que ela é pouco relevante no cenário de trauma. Pelo contrário, a diurese é o melhor parâmetro para avaliar a perfusão tecidual. Por esta razão, sempre que possível, devemos passar um cateter urinário, objetivando diurese >0,5mL/kg/h em adultos ou >1ml/kg/hora em crianças.
“E sangue, vamos indicar quando?”
Moçadinha, vamos com calma. Estamos indo degrau por degrau na abordagem do trauma, entendendo as bases e fortalecendo nossa estrutura em cirurgia. Por isso, vamos passar por pontos importantíssimos a seguir. Se vocês estão um pouco cansados ou desatentos, façam o seguinte: levantem, tomem uma água, um café, peguem alguma coisa pra comer e voltem com dedicação total!
- Hemoderivados: estão indicados nos choques classes III e IV e em casos de resposta transitória ou sem resposta a volume.
- Transfusão equilibrada de hemoderivados: gravem “1 pra 1 pra 1 ”. Sim, desse jeito mesmo! A hemotransfusão equilibrada pode diminuir o excesso de cristaloides e aumentar a sobrevida.
- 1 concentrado de hemácias (CH)
- 1 plasma fresco congelado (PFC)
- 1 plaqueta
- Transfusão maciça: a definição pode variar de instituição para instituição mas, segundo a versão 10 do ATLS, consiste em >10 concentrados de hemácias nas primeiras 24 horas ou >4 concentrados de hemácias. O ATLS coloca que no choque grau IV o protocolo deverá ser ativado. Além dessa situação, podemos utilizar o ABC Score (Assessment of Blood Consumption). Com 2 ou mais pontos já estamos autorizados a iniciar o protocolo de transfusão maciça.

- Ácido Tranexâmico (Transamin®): é um agente antifibrinolítico que não atua na cascata de coagulação, mas sim no produto final: o coágulo. Seu mecanismo de ação, de forma simples, evita a lise do coágulo, ou seja, não altera INR ou TTPA! Além de entender o funcionamento dessa droga, precisamos conhecer as doses e os momentos em que ela, de fato, é indicada:
- 1ª dose: Bolus de 1 grama em 10 minutos;
- Ideal: nos primeiros 10 min pós trauma (fase pré hospitalar);
- Até 3h do trauma, não havendo benefício seu uso após este período.
- 2ª dose: 1 grama EV ao longo de 8 horas.
Dominamos mais uma letra e faltam só 2! A parte mais densa do ABCDE já foi!
D: Disfunção, avaliação do estado neurológico
Comentamos no começo desse capítulo: Glasgow e Pupilas. São essas as 2 informações que devemos buscar no nosso exame primário. Novamente, são informações de EXAME FÍSICO!
A escala de coma de Glasgow (ECG) é utilizada para, de forma rápida, simples e objetiva, determinar o nível de consciência do nosso paciente de acordo com 3 parâmetros clínicos: “olhos, boca e corpo”, cada um deles com pontuações distintas.
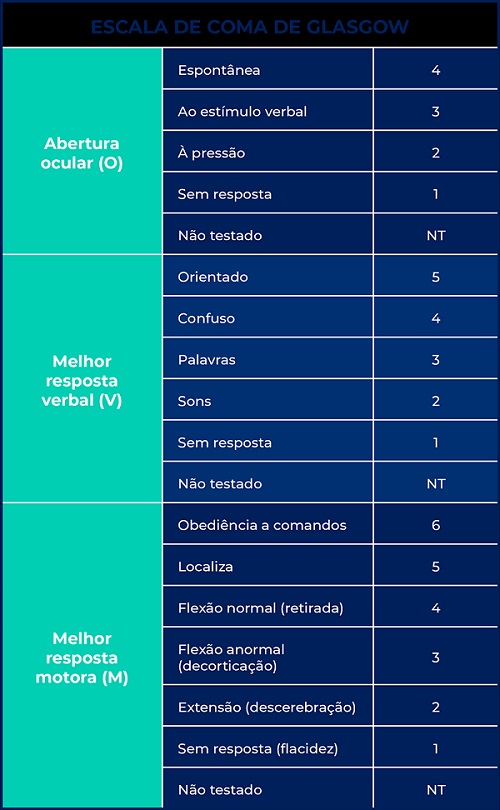
Caso não consigamos avaliar um (ou mais) desses parâmetros, colocamos a identificação NT. De acordo com a tabela, vemos que podemos pontuar valores entre 3 e 15 nessa escala (quanto mais pontos, melhor!).
Se analisarmos a relação entre ECG x TCE, podemos ter TCE leves, moderados ou graves. Por mais que TCE seja um assunto do próximo capítulo, fixem esse conceito desde já:
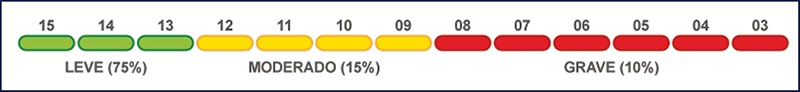
Por mais que a última edição do ATLS não tenha adotado essa classificação, foi proposta uma “nova escala de Glasgow”, que pode ter novas pontuações de acordo com a resposta pupilar diante de estímulo luminoso:
- Nenhuma reação pupilar: subtrai-se 2 pontos da escala de Glasgow;
- Apenas 1 pupila não reage ao estímulo: subtrai-se 1 ponto da escala de Glasgow;
- Ambas as pupilas são fotorreagentes: nenhum ponto é subtraído.
Vamos para a última letra do ABCDE! Passou rápido demais!
E: Exposição/controle do ambiente: despir completamente o doente, mas prevenindo a hipotermia
Nessa etapa o paciente deve ser totalmente despido para avaliação dos pés à cabeça, sem nos esquecermos de dorso, períneo e extremidades. Como já discutimos, é nessa letra que iremos considerar a retirada do colar cervical e da prancha rígida.
Além da exposição, devemos evitar a qualquer custo a hipotermia. Como ferramentas, devemos nos valer do controle da temperatura da sala de trauma, mantas térmicas, cobertores e fluidos aquecidos (que foram instalados no C). Tudo isso para evitarmos a famosa “Tríade Letal”.
| Tríade Letal: Hipotermia + Coagulopatia + Acidose |
E se você quer dominar a base da analgesia e sedação pra se sentir seguro para prescrever um plano de analgesia otimizado e individualizado, sugiro fazer o nosso Curso de Analgesia e Sedação: do PS à UTI, que é gratuito e oferece certificado de conclusão! Nele, vamos te dar a base que você precisa para entender como e por que prescrever determinadas drogas, tudo por meio de aulas com uma abordagem direta, simples e sem enrolação, com apostilas, questões de revisão e muito mais.
É isso!
Espero que todos tenham gostado e que tenha acrescentado conhecimento para prática de vocês. Se tiverem ficado dúvidas, podem mandar comentários que a gente responde!
Agora que vocês sabem um pouco mais sobre o ABCDE do trauma, dê uma conferida em mais conteúdos de Medicina de Emergência na Academia Medway (temos diversos e-books e minicursos completamente gratuitos), relembre os conceitos de intubação e ventilação não invasiva, assim como a sequência rápida de intubação (nos links acima) e garanta aquele ponto definitivo para a aprovação na prova de residência e para salvar a vida do seu paciente!
Outra dica é conferir a aula sobre ATLS do Minicurso de Trauma que rolou lá no canal do PSMedway no YouTube. Olha só o papo que nossos professores, José Roberto e Daniel Feijó, mandaram na aula:
Pra quem quer acumular mais conhecimento ainda sobre a área, o PSMedway, nosso curso de Medicina de Emergência, pode ser uma boa opção. Lá, vamos te mostrar exatamente como é a atuação médica dentro da Sala de Emergência, então não perde tempo
Pra cima, galera!

Anuar Saleh
Nascido em 1993, em Maringá, se formou em Medicina pela UEM (Universidade Estadual de Maringá). Residência em Medicina de Emergência pelo Hospital Israelita Albert Einstein.
Você também pode gostar





